Дают ли больничный при краевом предлежании плаценты
Опубликовано: 17.09.2024
Предлежанием плаценты называют ее непривычное прикрепление, в нижней области матки. При этом она перекрывает внутренний зев частично или полностью, располагаясь на пути рождающегося плода.
Патология встречается в 0.2-0.8% случаев от общего количества родов. У многорожавших женщин частота развития патологии возрастает до 75-80%.
При обнаружении предлежания плаценты во 2 триместре не стоит переживать слишком сильно, так как с увеличением роста матки плацента может сместиться вверх на 8-10 см. Такое смещение называется «миграция плаценты».
Четких данных о возникновении патологии не существует. К наиболее частым причинам относят:
- воспалительные заболевания (например, эндометрит);
- большое количество родов (более 2-3);
- аборты;
- наличие рубцов на матке, например, после операции кесарева сечения; матки;
- аномалии развития матки.
Большинство из этих причин вызывают структурные изменения эндометрия, которые нарушают нормальное прикрепление плодного яйца.
Также выделяют плодовые причины, которые обусловлены особенностями самого плодного яйца.
Основным и иногда единственным признаком предлежания плаценты выступает маточное кровотечение. Оно возникает внезапно, без сопровождения других симптомов. Чаще оно начинается на сроке 28-30 недель, так как в это время происходит интенсивное растяжение нижней части матки. Кровотечение характеризуется своими особенностями:
- не сопровождается болями;
- алого цвета;
- часто повторяется;
- возникает анемия у беременной.
Кровотечение во втором триместре чаще говорит о полном предлежании (полностью перекрывает маточный зев), а в конце беременности или первом периоде родов характерно для неполного предлежания (частично перекрывает зев). Выделяют еще низкое предлежание (плацента находится близко к маточному зеву).
Врач-гинеколог при акушерском исследовании может выявить:
- безболезненность при пальпации матки;
- тазовое предлежание плода;
- неправильное положение плода (косое или поперечное);
- отсутствие гипертонуса матки;
- высокое стояние предлежащей части плода.
С помощью УЗИ можно определить степень предлежания:
- 1 степень: край плаценты располагается возле маточного зева, на расстоянии 3-5 см (наиболее благоприятный вариант);
- 2 степень: край плаценты достает до зева, но его не перекрывает;
- 3 степень: край плаценты частично перекрывает маточный зев;
- 4 степень: плацента полностью перекрывает зев.
При данной патологии для профилактики кровотечения нужно избегать физических нагрузок, авиаперелетов и соблюдать половой покой.
Если у беременной возникает сильная анемия или геморрагический шок, то у ребенка может возникнуть острая гипоксия. Поэтому в случае обнаружения крови, нужно незамедлительно сообщить врачу-гинекологу.
Предлежание плаценты можно выявить и до появления кровотечения, так как скрининг с помощью УЗИ проводят обязательно в каждом триместре.
Наиболее точным и безопасным методом диагностики выступает УЗИ. Всем беременным проводят скрининговое исследование в каждом триместре, во время которого определяют и расположение плаценты.
Влагалищное исследование проводить не рекомендуется, так как оно может спровоцировать отслойку плаценты и усилить кровотечение.
Лечение проводят в стационаре. Цель - остановка кровотечения. Если кровотечение отсутствует, а плацента расположена низко, то амбулаторно проводится профилактика гипоксии плода и задержки развития.
- Назначается постельный режим. Рекомендуется исключить физические нагрузки и половую жизнь.
- При незначительных кровянистых выделениях назначается медикаментозное лечение. Применяются токолитики (Гексопреналин, Фенотерол), глюкокортикоиды (аскорбиновая кислота 5% внутривенно) и средства, укрепляющие сосудистую стенку (дексаметазон внутримышечно и внутрь). Первая и последняя группа препаратов применяется на любом сроке. Глюкокортикоиды назначаются до 34 недель для профилактики респираторного дистресс-синдрома новорожденного (нарушение дыхания, обусловленное незрелостью легких у недоношенных детей).
- Также проводят терапию, направленную на профилактику анемии у беременной. Во время лечения необходимо проводить контроль расположения плаценты с помощью УЗИ.
- Если имеет место кровотечение объемом 250 мл и более, то показана экстренная операция кесарева сечения на любом сроке беременности.
При кровянистых выделениях родоразрешение проводят с помощью операции кесарева сечения.
При неполном предлежании и отсутствии кровотечения в начале родовой деятельности возможно ведение родов влагалищным путем. Но этот вопрос решается индивидуально и только врачом.
При предлежании плаценты могут возникнуть осложнения:
- Преждевременные роды (20% случаев).
- Угроза прерывания беременности.
- Обильное кровотечение.
- Анемия беременной из-за потери крови.
- Неправильное положение плода или тазовое предлежание. Возникает из-за того, что предлежащая плацента мешает головке опуститься в малый таз.
- Плотное прикрепление плаценты или истинное приращение (плацента врастает глубоко в мышечный слой матки и вызывает тем самым кровотечение). Это осложнение встречается редко, но заканчивается в основном удалением матки.
- Хроническая гипоксия и задержка развития плода. Возникает за счет пониженного кровоснабжения в нижнем маточном сегменте.
- Отслойка предлежащей плаценты. Сопровождается кровотечением, показано экстренное кесарево сечение. Наиболее опасно для плода.
При незначительном кровотечении и своевременной операции кесарева сечения прогноз благоприятный. Предлежание плаценты довольно опасная патология, поэтому рекомендуется обязательно проходить все обследования (особенно скрининговое УЗИ) и строго выполнять все назначения вашего врача акушера-гинеколога.
При обнаружении такой патологии в первом или втором триместре не стоит сильно волноваться, так как есть большая вероятность «миграции плаценты».
Плацента (детское место, послед) — это особый орган, который развивается и функционирует только в период беременности и родов женщины. Плацента выполняет защитные, иммунные, газообменные, питательные и гормональные функции, важные для нормального развития зародыша и в дальнейшем плода. От правильного строения и расположения плаценты зависит не только правильное развитие и благополучие родов, но и здоровье матери, а также будущего малыша. Часто будущие мамочки при фразе «предлежание плаценты» подвергаются панике и думают что это приговор, но стоит сначала разобраться в данном понятии.
Период окончательного формирования плаценты находится на 15-16 неделю беременности. В этот период уже есть возможность определить расположение плаценты.
При нормальном вынашивании плода, плацента находится не ближе чем на 6 см к внутреннему зеву, всё остальное отклонение считается предлежанием плаценты.
Предлежание плаценты во время беременности считается осложненным течением беременности и последующих родов. Часто данная патология является причиной преждевременных родов.
Предлежание плаценты (лат. placenta praevia) — это полное или частичное закрытие маточного зева плацентой, которое устранить медикаментозно, к сожалению, невозможно, но в редких случаях плацента смещается физиологическим путём. Физиологическое смещение плаценты из нижних отделов матки даёт возможность избежать хирургических вмешательств во время родов. Состояние плаценты — это очень важный фактор при беременности, от которого зачастую зависит развитие плода, иногда и его рождение, а также здоровье и самочувствие будущей матери.
Виды предлежаний плаценты
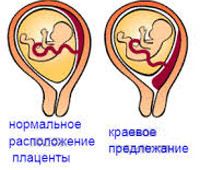
В зависимости от локализации плаценты выделяют низкое предлежание (или прикреплённое) предлежание плаценты, полное (или центральное), а также частичное, которое может быть боковым либо краевым. Боковое предлежание плаценты перекрывает внутренний зев ан 2/3, а при краевом закрывается его 1/3 часть.
Кровотечение — это основной клинический симптом осложнения предлежания плаценты. Геморрагии предшествует отслоение плаценты: часть плаценты отрывается, при этом повреждаются сосуды. Кровотечение бывает только наружным, потому что ворсины хориона не присоединяются к матке, цервикальный канал расположен близко и кровянистые выделения поступают в матку. Кровотечения артериальные, поэтому кровь всегда алого цвета.
Даже при нормальном расположении плаценты может возникнуть её отслоение — как следствие обильной геморрагии, поэтому стоит ответственно относиться ко всем симптомам, чтобы правильно поставить диагноз.
В редких случаях предлежание плаценты может вызвать гибель плода, поэтому очень важно вовремя поставить диагноз и определится с лечением.
Что такое предлежания плаценты при беременности
При беременности без отклонений плацента расположена по дну либо телу матки, по передней (иногда задней) стенке и переходит на боковые стенки. Среди патологических предлежаний плаценты часто встречается низкое предлежание плаценты, при таком предлежании плацента находится в 6 мм от внутреннего маточного зева.
Диагностируют такое отклонение чаще в первом триместре беременности при плановом УЗИ. К счастью, данное предлежание плаценты может быть не постоянным, а к концу беременности перейдет в физиологически нормальное предлежание плаценты.
Предлежание плаценты обусловлено вытягиванием и растяжением тканей матки, часто такой процесс называют «миграцией». При росте плода, ткани, расположенные в нижних отделах матки, растягиваются и перемещаются к верху. Вместе сними подтягивается плацента, что и приводит расположение плаценты в норму.
Выделяют еще неполное предлежание плаценты (лат. placenta praevia partialis), которое включает в себя несколько видов. Одним из видов неполного предлежания плаценты является краевое предлежание плаценты.
При данном предлежании плаценты отверстие матки на одну треть заслонено плацентарной тканью, а нижний край плаценты размещён на одном уроне с краем внутреннего зева.
Характерным признаком данного предлежания плаценты являются частые маточные кровопотери, а определяется оно при помощи ультразвуковой диагностики. Беременные женщины, имеющие такую патологию, обязательно должны быть под тщательным медицинским наблюдением и симптоматическим лечением. Пациенткам с неполным предлежанием плаценты показан приём железосодержащих препаратов, так как частые кровопотери могут привести к анемии и снижении уровня гемоглобина в крови.
Самое опасное прелдежание плаценты — это полное предлежание плаценты (placenta praevia totalis), такое предлежание плаценты является серьезной угрозой для родов. При полном предлежании плаценты происходит локальное закрытие внутреннего зева, во время влагалищного исследования всюду видна ткань плаценты, оболочки плода не пальпируются. Если при этом центр плаценты расположен над уровнем зева, такое предлежание плаценты определяется как центральное. На 38-й неделе, при центральном предлежании плаценты всегда проводится Кесарево сечение. Полное предлежание плаценты встречается примерно у 20-30% беременных, а частичное у 70-80% из количества всех диагностированных предлежаний плаценты.
Полное предлежание плаценты — прямое показание к госпитализации. Беременной должно быть обеспеченно круглосуточное наблюдение и осмотр.
Степень тяжести предлежания плаценты чаще всего определяют с помощью УЗИ.
Причины предлежания плаценты
Этиология предлежания плаценты заключается в нарушении целостности эндометрия — слизистой части матки. Яйцеклетка после оплодотворения не имеет возможности укрепиться на дне матки, в самом удобном месте. В этом положении матка минимально растягивается и за счёт оптимального кровоснабжения обеспечивается хороший обмен веществ между матерью и плодом.
Плод не может нормально имплантироваться, если есть повреждения эндометрия, рубцы.
Причинами предлежания плаценты бывают многократные аборты, разного рода воспалительные процессы, оперативные вмешательства, а также перенесенные в прошлом осложнённые роды.
Также в категорию риска попадают женщины, у которых есть деформации в полости матки, вызванные врождёнными либо приобретенными патологиями (к числу таких относится миома матки). Генетические заболевания также влияют на развитие данного недуга. Велика вероятность возникновение патологии и у женщин с отягощённым анамнезом гинекологического плана, к списку таких пациенток можно отнести женщин с частыми нарушениями циклов менструации, со сниженным уровнем прогестерона в крови, имеющих гипоменструальный синдром. При развитии общего гормонального дисбаланса, предрасполагающего к секреторным и пролиферативным нарушениям эндометрия, также появляется риск предлежания плаценты.
Этиология предлежания плаценты частично относится ко всем заболеваниям, которые вызывают застойные процессы в малом тазу, даже таких, как заболевания почек или сердца. Но причина может заключаться не только в проблемах репродуктивной системы матери. Иногда плод отстаёт в развитии, не добирается ко дну матки, прикрепляется сразу возле входа в матку, рядом с малым зевом.
Статистика гласит о том, что повторно рожающие женщины подвержены риску возникновения предлежания плаценты на 30% больше, чем те женщины, у которых беременность первая. Возраст женщины также играет достаточно важную роль. Женщины, которые впервые беременеют после тридцати пяти лет, часто попадают в зону риска развития патологических предлежаний плаценты.
Роды при предлежании плаценты
Предлежание плаценты очень опасно при родах. Во время схваток есть риск полного отслоение плаценты и острой гипоксии плода, может развиться обильное кровотечение, угрожающее жизни роженицы. Иногда единственным выходом является проведение экстренного оперативного родоразрешения.
Степень риска зависит от вида предлежания плаценты. Как уже сказано выше, при низком предлежании плаценты практически нет опасений. При неполном предлежании плаценты нужно рассматривать каждый отдельный случай. При центральном предлежаннии плаценты обязательно кесарево сечение на 38 неделе. Данную операцию проводят на разных строках беременности.
Основная масса родов с кесаревым сечением заканчиваются благополучно, поэтому не стоит паниковать, предлежание плаценты — это не приговор. Главное — положительный настрой и постоянное наблюдение медицинских работников.
Диагностика и лечение предлежания плаценты
Диагностика предлежания плаценты возможна к концу завершения формирования плаценты, примерно на шестнадцатой неделе при помощи осмотра и УЗИ.
При аускультации проявляются шумы сосудов плаценты в месте прикрепления плаценты (нижний сегмент матки). Также проводится внутривагинальное обследование.
К сожалению, от предлежания плаценты нет панацеи, а основная медицинская помощь заключена в наблюдении и симптоматической терапии.
Схему и тактику лечения определяет лечащий доктор беременной, с учётом всех лабораторных показателей и анамнеза. Но главным пунктом в борьбе с данной патологией является постоянное наблюдение квалифицированных специалистов.
Если кровотечения нет, наблюдаться разрешается амбулаторно.
Беременной нужно обязательно избегать эмоциональных и силовых нагрузок, гулять на свежем воздухе и спать как минимум по восемь часов в сутки. При нынешнем жизненном ритме очень сложно избежать эмоциональных потрясений, но будущая мать должна помнить, что главное для неё — это здоровье ребёнка и придержание всех правил. Питание беременной также требует особого внимания, нужно обязательно употреблять в пищу витамины, белки и железосодержащие продукты. Необходимость такой диеты заключается в том, чтобы в организм беременной поступали полезные вещества, в частности для того, чтобы избежать гипоксии плода, так как плацента при предлежании не полностью участвует в газообмене.
Если же на сроке 24 недель у беременной возникнет кровотечение, госпитализация обязательна, чтобы предотвратить нежелательные последствия. Беременную укладывают в стационар и проводят все необходимые процедуры.
При незначительном кровотечении обходятся консервативными методами лечения: больная находится под наблюдением в стационаре, показан постельный режим, препараты улучшающие кровообращение и снижающие тонус матки. Также беременной обязателен полный покой. При риске развития анемии беременной прописывают препараты, повышающие уровень гемоглобина и общеукрепляющие средства.
Иногда предлежание плаценты осложняется последовым кровотечением. Если кровотечение не остановить, приходится полностью удалить матку. Но к такому радикальному хирургическому вмешательству обращаются лишь при угрозе жизни матери.
Профилактика предлежания плаценты
Основные меры профилактики предлежания плаценты — это вовремя выявленные и вылеченные генитальные заболевания, гормональные расстройства, а также предупреждённые аборты.
При возникновении данной патологии во время беременности очень важно как можно раньше провести диагностику, взять пациентку под наблюдение, своевременно корректировать все нарушения и приложить максимум усилий для оптимального родоразрешения. Во время родов также могут возникнуть экстренные ситуации, такие как кровотечение, необходимость хирургических вмешательств. Необходимо заранее провести разъяснительную беседу с роженицей, потому что многое зависит от реакции матери на ту или иную ситуацию.
Краевое предлежание плаценты – патологическое прикрепление эмбрионального органа, обеспечивающего связь между матерью и плодом, при котором происходит частичное перекрытие внутреннего зева матки (не более его трети). Клинически заболевание проявляется кровотечениями различной интенсивности, не сопровождающимися дискомфортом. Выявить краевое предлежание плаценты удается с помощью планового УЗИ во втором триместре или при возникновении патологических признаков. Лечение предполагает госпитализацию, постельный режим, симптоматическую терапию. Выжидательная тактика показана до срока предполагаемых родов при условии нормального состояния женщины и плода.
Общие сведения
Краевое предлежание плаценты – патология беременности, сопровождающаяся аномальным прикреплением плаценты и частичным перекрытием внутреннего зева матки. Такое состояние представляет опасность как для самой женщины, так и для плода. Краевое предлежание плаценты на ранних сроках сопряжено с меньшим риском, так как при последующем росте малыша и растяжении миометрия она может сместиться и приобрести правильное расположение. В противном случае есть вероятность передавливания питающих сосудов, частичного перекрытия доступа кислорода и питательных веществ к плоду, что может стать причиной его гипоксии и даже антенатальной гибели.
Краевое предлежание плаценты может привести к ее отслойке. Обусловлено это тем, что нижний сегмент матки обладает меньшей способностью к растяжению. Также краевое предлежание плаценты часто провоцирует массивные кровотечения в родах. Такой исход возможен при естественных родах, если произошел резкий отрыв оболочек в результате прохождения плода по родовому каналу. В акушерстве краевое предлежание плаценты встречается преимущественно при повторных беременностях. Патология требует тщательного наблюдения, так как примерно в 25% случае сопровождается мертворождением.

Причины краевого предлежания плаценты
Краевое предлежание плаценты может быть обусловлено аномальным прикреплением трофобласта в процессе имплантации или анатомическими особенностями миометрия. В последнем случае нарушение строения мышечных волокон в стенке матки происходит на фоне воспалительных изменений, последствий половых инфекций. Краевое предлежание плаценты чаще диагностируется при истончении миометрия, спровоцированном частыми выскабливаниями и абортами. Также причиной аномального прикрепления трофобласта могут послужить деформации матки, вызванные доброкачественными опухолями или возникшие в результате врожденных патологий.
Краевое предлежание плаценты часто развивается у женщин с сопутствующими заболеваниями внутренних органов, в частности, при патологии сердечно-сосудистой системы. Из-за недостаточного кровообращения и застойных явлений в малом тазу плацента не может полноценно прикрепиться. Кроме того, краевое предлежание плаценты возможно на фоне аномального развития эмбриона сразу после оплодотворения. Подобный исход наблюдается при запоздалом появлении ферментативных функций трофобласта. Как следствие, он прикрепляется к миометрию позже, чем это происходит в норме, пребывая в нижней части матки.
Классификация краевого предлежания плаценты
Краевое предлежание плаценты может быть двух видов в зависимости от места ее прикрепления:
- Локализация по передней стенке – наиболее опасный вариант течения патологии. При краевом предлежании плаценты такого типа присутствует высокий риск ее механического повреждения с последующей отслойкой вследствие физической активности женщины, движений малыша, на фоне сильного растяжения матки в третьем триместре беременности. Несмотря на это, при размещении эмбрионального органа на передней стенке матки есть вероятность его перемещения кверху.
- Прикрепление по задней стенке – более благоприятный вариант краевого предлежания плаценты. Сопровождается меньшим риском развития осложнений в процессе вынашивания и родов для матери и малыша.
Оба типа аномалии являются патологией беременности и требуют обязательного наблюдения со стороны акушера-гинеколога.
Симптомы и диагностика краевого предлежания плаценты
Краевое предлежание плаценты имеет характерную симптоматику – появление кровянистых выделений без ухудшения общего самочувствия. Нередко этот патологический признак возникает в покое или в ночное время. Что касается сроков эмбриогенеза, то краевое предлежание плаценты проявляется преимущественно на 28-32 неделе. Именно в этот период матка отличается повышенной активностью вследствие подготовки миометрия к предстоящим родам. Несколько реже аномальные выделения наблюдаются уже в начале второго триместра. Объем кровотечения может быть разным и зависит от степени повреждения сосудов.
При краевом предлежании плаценты в третьем триместре беременности выделение крови может быть спровоцировано физической нагрузкой, половым актом, движением плода и другими факторами, провоцирующими разрыв питательных сосудов. Появление данного признака возможно даже при гинекологическом осмотре. Иногда краевое предлежание плаценты сочетается с угрозой выкидыша. При такой комбинации отмечается дискомфорт внизу живота, гипертонус матки. При систематических кровотечениях у беременных с таким диагнозом развивается железодефицитная анемия. В подобных случаях наблюдается повышенная утомляемость, слабость. Со стороны плода возможно замедление роста и развития, гипоксия вследствие недостаточного поступления питательных компонентов. Краевое предлежание плаценты нередко сочетается с неправильным положением плода, которое может быть косым или поперечным.
Предварительный диагноз устанавливается на основе жалоб пациентки на кровянистые выделения при отсутствии болей. Еще один характерный признак аномального расположения эмбрионального органа – высокое стояние дна матки, не соответствующее сроку эмбриогенеза. Подтвердить краевое предлежание плаценты удается с помощью УЗИ. В процессе сканирования специалист может точно визуализировать локализацию плаценты и степень перекрытия маточного зева, определить состояние ребенка и оценить возможные риски для женщины и плода.
Лечение краевого предлежания плаценты
Лечение краевого предлежания плаценты зависит от выявленных симптомов, срока эмбриогенеза, а также состояния будущей матери и плода. Если диагноз установлен только на основе УЗ-сканирования и кровотечения не наблюдаются, возможен контроль над состоянием пациентки в амбулаторных условиях. Госпитализация показана, если краевое предлежание плаценты сопровождается выделениями любого объема крови. В данном случае требуется тщательное наблюдение в стационаре. Женщинам с таким диагнозом назначается полный покой, рекомендуется исключить половые контакты и стрессы. Необходимо носить бандаж. Во втором триместре скорректировать расположение плаценты иногда помогает специальная ЛФК для берененных.
При краевом предлежании плаценты часто развивается анемия вследствие систематических кровопотерь. Поэтому беременным женщинам показана диета, обогащенная продуктами с высоким содержанием железа. В рационе должна присутствовать красная рыба, субпродукты, гречка, говядина, яблоки. Ведение беременности при краевом предлежании плаценты предполагает охранный режим с целью достижения предполагаемой даты родов и появления на свет доношенного малыша. Также пациенткам с подобным диагнозом назначаются лекарственные препараты с учетом общего состояния и сопутствующих патологий.
При краевом предлежании плаценты осуществляется симптоматическая медикаментозная терапия. При гипертонусе матки используются токолитики и спазмолитики, для устранения анемии назначаются препараты, содержащие железо. Для поддержания общего состояния пациентки и плода могут применяться витаминные комплексы. Иногда при краевом предлежании плаценты целесообразно употребление седативных средств. По показаниям вводятся антиагреганты, дозировку препаратов рассчитывает врач, чтобы избежать негативного воздействия на малыша.
Если краевое предлежание плаценты сопровождается массивным кровотечением, родоразрешение проводится независимо от срока эмбриогенеза путем экстренного кесарева сечения. В случае доношенной беременности роды естественным путем допустимы при условии созревания шейки матки, активной родовой деятельности, хорошего состояния пациентки и плода. При открытии цервикса на 3 см осуществляется амниотомия. С целью профилактики кровотечения вводится окситоцин. Если при краевом предлежании плацента значительно перекрывает маточный зев или роды через естественный канал невозможны, показано кесарево сечение.
Прогноз и профилактика краевого предлежания плаценты
Прогноз при краевом предлежании плаценты благоприятный. При своевременной диагностике и соблюдении врачебных рекомендаций пациенткам удается доносить плод до 38 недель и родить полностью здорового ребенка. Краевое предлежание плаценты может спровоцировать развитие кровотечения в послеродовом периоде. Для его предупреждения специалисты используют внутривенное введение окситоцина. Профилактика патологии заключается в лечении гинекологических заболеваний еще до зачатия, исключении абортов и инвазивных вмешательств на матке. После наступления беременности следует соблюдать рекомендации врача, отказаться от физических нагрузок, избегать стрессов.
Что такое тазовое и головное предлежание плода и можно ли повлиять на расположение плода? Гимнастика по Диканю. Чем опасно предлежание хориона или плаценты? На вопросы о предлежании плода и плаценты отвечают врачи медицинских клиник «Арт-Мед».
Хорион – будущая плацента – место, которым плодное яйцо прикрепляется к стенкам матки. У Вас хорион прикреплен в области внутреннего зева, то есть на выходе из матки.
Самая большая неприятность, которая может произойти при предлежании плаценты - это отслойка плаценты с обильным кровотечением. В этой связи следует избегать физических нагрузок, исключить половые контакты, не принимать горячую ванну, не посещать сауну, избегать запоров. При малейшем появлении кровяных выделений немедленно обращаться к врачу. Срок беременности у Вас еще маленький, и вполне может произойти миграция плаценты (за счет роста матки), при этом плацента может занять нормальное положение. Эту ситуацию следует контролировать с помощью УЗИ хотя бы раз в 1-2 месяца.
Тазовое предлежание плода на сегодняшний день расценивается как дополнительный фактор риска. Для оценки прогноза исхода беремености и родов при тазовом предлежании плода необходима очная консультация квалифицированного акушер-гинеколога. Вопрос о сроках и способе родоразрешения также решается только сугубо индивидуально. Вам необходимо в самое ближайшее время обратиться для осмотра и консультации к врачу акушер-гинекологу, которому Вы могли бы довериться.
Тазовое предлежание плода не является абсолютным показанием к кесареву сечению. Если размеры таза у Вас нормальные, малыш не крупный и чувствует себя хорошо, а роды будут протекать без отклонений, то можно будет рожать через естественные родовые пути.
Как правило, предлежание плаценты, в отличие от низкого расположения плаценты, остается неизменным до самого конца беременности. Предлежание плаценты представляет опасность с точки зрения возможной отслойки плаценты, что может сопровождаться обильным кровотечением. Отслойка более 1/3 площади плаценты приводит к гибели плода. Кроме того, при данной патологии нередко возникает фетоплацентарная недостаточность, что приводит к нарушению состояния плода. В этой связи целесообразно выполнение трехмерного УЗИ экспертного уровня.
Согласно приведенными Вами данным, у Вас имеется низкое расположение плаценты (а не предлежание, как Вы неправильно указываете). При низком расположении плаценты значительно повышается риск отслойки плаценты, что может сопровождаться обильным кровотечением. В этой связи необходимо избегать факторов, провоцирующих повышение тонуса матки, что приводят к отслойке плаценты, в том числе и дальние поездки.
При низком расположении плаценты, особенно по задней стенке матки, повышается вероятность возможной отслойки плаценты, что может сопровождаться обильным кровотечением. При отслойке более 1/3 площади плаценты повышается вероятность гибели плода. Для предотвращения этой ситуации необходим строгий контроль врача, соблюдение лечебно-охранительного режима (возможно даже и постельного) сколько потребуется. Следует избегать факторов, провоцирующих повышение тонуса матки (половая жизнь, поднятие тяжестей, стресс, запор). Возможно также применение лекарственных препаратов для снижения тонуса матки, но только под контролем и после назначений врача.
Пугать Вас никто не собирался, это никому не нужно. Вас проинформировали об осложнении беременности, ситуация во многом зависит именно от Вас. Опасность предлежания плаценты заключается в возможности ее отслойки, которая сопровождается обильным кровотечением. При отслойке более 1/3 площади плаценты значительно повышается риск гибели плода. Вам необходимо строго следовать рекомендациям врача и не допускать обстоятельств, которые могут привести к повышению тонуса матки.
Обычно плод окончательно устанавливается в то положение, в котором он будет рождаться, в 35-36 недель. Следовательно, вероятнее всего, тазовое предлежание теперь уже сохранится до самых родов. Различные внешние вмешательства с попыткой изменения положения плода в эти сроки крайне нежелательны, так как сопровождаются множеством опасных осложнений.
Полное предлежание плаценты опасно внезапной обширной отслойкой плаценты, которая сопровождается массивным и быстрым кровотечением с соотвествующими последствиями. Важно контролировать состояние плаценты, возможность ее миграции, а самое главное, не допускать чрезмерного повышения тонуса матки, который как раз и может спровоцировать отслойку плаценты. Для этого следует воздерживаться от физических нагрузок, от половой жизни, от нарушений функции кишечника. Более подробную информацию о предлежании плаценты и об акушерских кровотечениях вообще Вы сможете найти в разделе "Медицинские публикации".
Странно Вы описываете, что "Все это произошло на 36 неделе беременности (роды третьи) за 3 дня до предполагаемых родов". Дело в том, что обычно беременность длится 40 недель, и у Вас было минимум 4 недели до родов, а не 3 дня. Картина кровотечения, которую Вы описываете, характерна именно для отслойки плаценты при ее предлежании. А точно знать о том, что у Вас не было предлежания плаценты, Вы просто не можете, так как Вы не врач. И если Вам об этом только говорили, то это еще не значит, что этого не было на самом деле. Более того, то, что Вам говорили врачи, не очень соответствует действительности, так как если разрывается сосуд пуповины, то кровотечение не будет наружным, как у Вас, а вся кровь будет скапливаться в полости матки, смешиваясь с околоплодными водами (это можно понять, рассматривая анатомическую схему - где располагается пуповина и как она расположена по отношению к плаценте, к плодным оболочкам, внутреннему зеву матки). А Вы пишете, что это были не воды, а именно кровь. Следовательно, наружное обильное кровотечение без болей и закончившееся гибелью плода может быть связано только с отслойкой предлежащей плаценты. Поймите, что классическое акушерство остается таковым даже во Франции, и нового еще никто не придумал. Создается впечатление, что Вас просто хотят ввести в заблуждение.
Обычно плод окончательно устанавливается в то положение (головное или тазовое), в котором он будет рождаться, только в 35-36 недель. До этого срока он многократно изменяет свое положение в течение суток независимо от Ваших действий или Вашего настроения. Большинство действий плода, в том числе и его движений, Вы даже и не ощущаете. Следовательно, врач, у которого Вы консультировались, был прав. Женщины, входящие в группу риска по возможному возникновению тазового предлежания, могут (при наличии устойчиво сохраняющегося тазового предлежания плода после 33 недель) воспользоваться специальными гимнастическими упражнениями (которые, правда, совершенно не гарантируют перевод плода в головное предлежание).
Если срок беременности больше, чем предполагает Ваша дочь, то и нормальное значение АФП будет больше (уточните эти данные). В любом случае, для исключения грубых аномалий развития, в частности, дефектов нервной трубки плода необходимо квалифицированное УЗИ в ближайшее время. Данную услугу Вы можете получить и в клинике «АРТ-МЕД».
При наличии предлежания плаценты следует по возможности воздерживаться от различных трансвагинальных манипуляций.
Как правило, при повышении тонуса матки она становится плотной, и может ощущаться некоторая болезненность. В целом ряде случаев беременной бывает сложно самостоятельно оценить степень повышения тонуса матки, и более объективно это может сделать лечащий врач. Для снижения тонуса матки назначают различные лекарственные препараты, в том числе и Магне В6. Кроме того, следует избегать физических и эмоциональных нагрузок, воздерживаться от половой жизни, следить за нормальной функцией кишечника. Оценить степень эффективности применения магне В6 в Вашем случае заочно по Интернету не представляется возможным. Если у Вас есть сомнения, то все необходимые консультации и обследования Вы можете получить в медицинском центре «АРТ-МЕД».
Приведенные Вами данные позволяют предположить, что с высокой вероятностью тазовое предлежание плода сохранится до самого конца беременности. Вопрос о сроке родоразрешения решается строго индивидуально и только с учетом данных очного клинического осмотра и результатов других дополнительных исследований. Маловодие может быть связано как с гипоксией плода (недостаток кислорода), так и с рядом аномалий развития плода. В любом случае, для уточнения ситуации Вам необходимо в самое ближайшее время обратиться для осмотра и консультации к врачу акушер-гинекологу.
Локальное повышение тонуса матки, которое выявляется при УЗИ, может быть как признаком угрозы прерывания беременности, так и просто реакцией матки на воздействие ультразвукового датчика как механического раздражителя. Для уточнения этого вопроса необходим клинический осмотр спецалистом. Вам необходимо в самое ближайшее время обратиться для осмотра и консультации к врачу акушер-гинекологу, возможно потребуются дополнительные исследования. Все необходимые консультации и обследования Вы также можете получить в нашем медицинском центре.
Во-первых, с помощью УЗИ срок беременности вообще не устанавливают, при УЗИ решается другой вопрос: для какого срока беременности характерны полученные в процессе исследования размеры плода при условии, что известен предполагаемый срок беременности, который, в свою очередь, рассчитывают от первого дня последней менструации или от даты зачатия. Во-вторых, обычно плод окончательно устанавливается в то положение (головное или тазовое), в котором он будет рождаться только в 35-36 недель. До этого срока он может многократно изменять свое положение в течение суток. Однако маловодие может затруднить этот процесс, и плод может остаться в тазовом предлежании. Кроме того, обычно маловодие возникает вследствие недостаточного поступления к плоду кислорода. Следует также уточнить состояние почек у плода. Все эти вопросы требуют незамедлительного решения путем очного клинического консультативного осмотра.
Представленные Вами результаты УЗИ не вызывают доверия, так как плацента может быть только на какой-то одной стороне и не скачет с одной стенки на другую, и мигрировать она может только в одном направлении - от внутреннего зева. В 20 недель критическим расстоянием от края плаценты до внутреннего зева, когда можно говорить о низком расположении плаценты - 29 мм и менее. Если верить Вашим данным на 20 нед, то признаков низкого расположения плаценты нет. Но можно ли им верить? До тех пор, пока точно не будет установлено, что нет низкого расположения плаценты, целесообразно "продолжать половое врздержание".
Как правило, плод окончательно устанавливается в то положение, в котором он будет рождаться, только после 35-36 недель. До этого плод может многократно в течение суток менять свое положение. Точно утверждать о наличии обвития пуповины вокруг шеи плода на основании данных УЗИ невозможно, можно только подозревать о наличии обвития. Принимая во внимание возможность изменения положения плода, нельзя исключить, что петли пуповины самостоятельно отойдут от шеи плода. В том случае, если имеются факторы риска формирования тазового предлежания (их достаточно много, и о них должен знать Ваш лечащий врач), можно использовать (при отсутствии противопоказаний) под контролем лечащего врача специальный комплекс физических упражнений, способствующих перевороту плода в головное предлежание. Однако этот комплекс упражнений не гарантирует того, что тазовое предлежание обязательно трансформируется в головное.
До 35 -36 недель ребенок многократно в течение суток меняет свое положение. Кроме того Вы также не всегда контролируете свои действия и движения, например, во сне. Скорее всего ничего страшного не произошло. Но если этот вопрос продолжает Вас волновать, то Вам целесообразно обратиться для осмотра и консультации к врачу акушер-гинекологу.
Вероятнее всего, Ваш малыш уже не поменяет своего положения до срока родов.
Краевое предлежание плаценты является серьезным фактором риска возможной отслойки плаценты, которая сопровождается сильным кровотечением. Будьте осторожны. Вопросы, касающиеся необходимости и целесообразности назначения лекарственных препаратов при беременности, решаются строго индивидуально и только на основании данных клинического осмотра.
Согласно представленным Вами данным, размеры плода действительно характерны для срока беременности 30-31 нед. Никаких признаков диспропорции размеров плода нет. Такой разброс в размерах является вполне нормальным и всегда допустим для растущего и развивающегося плода. К сожалению, Вы не указали какой у Вас истинный срок беременности по клиническим данным, а не по данным УЗИ. Проблем с расположением плода также пока нет, так как до 35-36 нед плод, как правило, многократно в течение суток меняет свое положение. Терминология тазовое предлежание плода, вообще, используется в акушерстве только после 35-36 недель, когда плод занимает свое окончательное положение уже до срока родов. Если у Вас остаются сомнения то все необходимые дополнительные исследования и консультации Вы также можете получить в медицинском центре «АРТ-МЕД».
Возможность инфицирования плода вирусом герпеса в эту беременность существует. Однако этот факт требует уточнения с помощью лабораторных тестов. В настоящее время необходимо определить уровень IgM и IgG вируса простого герпеса, определить их титр. А также выполнить квалифицированное ультразвуковое исследование. Все необходимые консультации Вы можете получить на нашем медицинском центре.
В указанной Вами ситуации основная опасность заключается в том, что возможна отслойка плаценты с кровотечением. Кровотечение бывает различной интенсивности, чаще обильное. Если это произойдет, то дальнейшие события зависят от ряда обстоятельств: 1) быстроты осознания Вами того, что произошла отслойка плаценты; 2) быстроты оказания Вам медицинской помощи; 3) площади отслойки плаценты; 4) объема и интенсивности кровопотери. Чтобы снизить риск отслойки плаценты необходимо предотвратить чрезмерное повышение тонуса матки. Для этого следует: 1) избегать физических нагрузок; 2) прекратить половую жизнь во время беременности; 3) избегать тепловых процедур (горячая ванна, сауна); 3) избегать запоров, стул должен быть регулярный и без затруднений; 4) регулярное наблюдение у врача; 5) регулярный контроль 1 раз в 3-4 нед за состоянием плаценты и плода. Дополнительные консультации и обследования Вы можете получить в ЛДЦ «АРТ-МЕД».
До 35-36 недель плод многократно в течение суток меняет свое положение. Следовательно, остается еще не менее 10 недель за которые Ваш ребенок поменяет свое положение не один раз. Если после 30 недель будет отмечаться тенденция к тазовому предлежанию плода, то целесообразно выполнение специального комплекса упражнений, о которых Вас должен проинформировать наблюдающий Вас доктор. Предварительно ситуацию следует уточнить, и далее контролировать с помощью УЗИ. Все необходимые обследования и консультации Вы можете получить в ЛДЦ «АРТ-МЕД».
До 35-36 недель плод имеет право занимать то положение, которое ему нравится. На самом деле он и меняет свое положение до указанного срока несколько раз в сутки. Ощущения, которые Вы испытываете, на самом деле не отражают реального его положения, так как это весьма субъективно и страшного в этом ничего нет. Не волнуйтесь, после 35-36 нед плод, как правило, окончательно занимает то положение, которое сохранится до самого срока родов.
Действительно, имеется некоторое разногласие между сроками беременности и размерами плода. Возможно, это индивидуальные особенности развития плода, что он более крупный. При обвитии пуповины плода, ситуация может складываться по-разному. Будем надеяться, что роды у Вас пройдут и закончатся благополучно. Главное слушайтесь врачей и акушерок в родах. Желаю Вам успеха.
В 25 недель положение плода может быть абсолютно произвольным. При первых предстоящих родах предлежание плода обычно устанавливается к 31 неделе, при повторных родах предлежание плода может иногда определиться окончательно только с началом родовой деятельности.
Предлежание плаценты - это определенное осложнение во время беременности.
Плацента является круглым гладким органом, который образуется в период беременности для обеспечения плода питательными веществами и кислородом. Она формируется сразу после оплодотворения яйцеклетки на внутренней стенке матки и при нормальном протекании беременности достаточно далеко от шейки матки. Но иногда случается так, что она частично или полностью перекрывает шейку матки. В этом случае ставиться диагноз - предлежание плаценты.
Что провоцирует предлежание плаценты и как снизить риск развития этой патологии?
Причины развития предлежания плаценты пока не установлены, но специалисты согласны с тем, что профилактика этой патологии включает понижение факторов риска, хотя некоторые из них невозможно контролировать.
Контролируемые факторы риска:
- курение во время беременности;
- прием кокаина.
Неконтролируемые факторы риска:
- операции на матке в прошлом, которые могли бы изменить форму матки - выскабливание полости матки, миомэктомия;
- кесарево сечение;
- 5 или больше беременностей;
- возраст после 35 лет;
- предлежание плаценты во время беременности в прошлом.
Симптомы предлежания плаценты
При предлежании плаценты могут наблюдаться один или несколько следующих симптомов:
- внезапное безболезненное вагинальное кровотечение, интенсивность которого варьируется от незначительного до сильного, при этом кровь имеет яркий цвет; кровотечение может наблюдаться до 20 недели беременности, но также часто появляется и в третьем триместре;
- симптомы преждевременных родов: у одной из пяти женщин с предлежанием плаценты наблюдаются сокращения матки.
Кровотечение в результате предлежания плаценты может прекращаться на некоторое время, но практически всегда снова возобновляется через несколько дней или недель. Иногда данная патология не провоцирует никаких симптомов, при этом эта патология диагностируется только во время ультразвукового исследования.
Вызывайте скорую помощь или отправляйтесь в ближайшее приемное отделение при:
- умеренном или сильном кровотечение в первом триместре беременности;
- вагинальном кровотечение во втором или третьем триместре беременности.
Осложнения предлежания плаценты
Предлежание плаценты может вызвать ряд проблем:
- преждевременную отслойку плаценты;
- сильное вагинальное кровотечение до или во время родов;
- приростание плаценты;
- если не удается остановить кровотечение, может возникнуть необходимость удаления матки;
- необходимость извлечения недоношенного ребенка;
- врожденные аномалии плода.
Диагностика предлежания плаценты
Для диагностики предлежания плаценты (частичного или полного перекрывания шейки матки) используется УЗИ, но само расположение плаценты не всегда определяется. Вагинальное исследование проводиться только тогда, когда запланировано кесарево сечение, поскольку вмешательство может вызвать сильное кровотечение и ухудшить состояние женщины и подвергнуть риску плод. Обычно делается мониторинг сердцебиения плода, чтобы сразу выявить дистресс-синдром. Если принимается решение о раннем извлечении плода, проводиться амниоцентез (пункция плодного пузыря) с целью определения состояния легких и их способности самостоятельно функционировать. Во время этой процедуры берется проба амниотической жидкости из плодного пузыря и делается лабораторный анализ, результаты которого свидетельствуют о степени зрелости легких ребенка.
Лечение предлежания плаценты
Лечение предлежания плаценты зависит от:
- серьезности кровотечения;
- влияния проблемы на общее состояние женщины и ребенка;
- срока беременности.
При отсутствии кровотечения важно удерживаться от сексуальных отношений, а при появлении такового сразу отправляться к врачу, который сделает тщательный гинекологический осмотр. При кровотечении беременную женщину госпитализируют. Если при сильном кровотечении существует угроза жизни женщины или ребенка, которого можно считать доношенным, врач принимает решение о немедленном извлечении плода путем кесаревого сечения, поскольку во время вагинальных родов существует рис ухудшения состояния.
Если диагностируется предлежание плаценты, лечение зависит от:
- серьезности кровотечения (при этом важное значение имеет тот факт, находится ли женщина дома или в стационаре), необходимости переливания крови и раннего извлечения плода;
- общего состояния беременной женщины (развития анемии в результате большой потери крови);
- зрелости плода и его физического состояния (при возможности извлечение плода откладывается до тех пор, пока легкие не смогут сами функционировать);
- степени блокирования плацентой шейки матки (обычно делается кесарево сечение, поскольку во время вагинальных родов возможно усиление кровотечения и ухудшение состояния женщины).
Если диагностируется предлежание плаценты и отсутствует кровотечение, женщине нужно следовать рекомендациям:
- избегать физических нагрузок (не поднимать тяжести и не бегать);
- отправляться к врачу при первом появлении кровотечения, при этом еще раз ему напомнить о предлежании плаценты;
- иметь телефон под рукой на экстренный случай;
- при необходимости обследования предупреждать врачей о предлежании плаценты и не соглашаться на вагинальный осмотр;
- воздерживаться от половых отношений после 28 недели беременности, а до 28 недели проконсультироваться с врачом о возможности риска;
- не использовать тампоны и не делать промывание влагалища;
- находиться вблизи роддома на случай необходимости оказания срочной медицинской помощи самой женщине ли недоношенному ребенку.
Если диагностируется предлежание плаценты и начинается кровотечение, нужно отправляться в стационар, где будет обеспечен надлежащий уход и приняты все экстренные меры. Если ребенок доношенный, проводится кесерово сечение, но его можно отложить на некоторое время, когда кровотечение уменьшается или останавливается. Возможность наблюдения зависит от многих факторов:
- если срок беременности 24-34 недели: 1) назначаются кортикостероиды для ускорения созревания легких плода и подготовки к преждевременному рождению; 2) проводится амиоцентез (анализ амниотической жидкости, который показывает степень зрелости легких плода); 3) назначаются железосодержащие препараты для профилактики анемии; 4) рекомендуется пища, богатая на клетчатку, а также легкие слабительные для исключения любых напряжений во время посещения туалета; 5) при негативном резус-факторе делается прививка резус-антител, поскольку у плода может быть позитивный резус, и при смешивании крови иммунная система женщины может начать отторжение плода;
- если кровотечение не прекращается, будьте готовы к госпитализации и постоянному мониторингу до полного созревания плода; при умеренной потере крови проводится переливание крови;
- при наблюдении сокращений матки вводят токолитические препараты, снижающие родовую деятельность;
- если случится так, что остановка кровотечения не представляется возможной, проводится экстренное кесарево сечение и переливание крови (единственный возможный выход из ситуации).
При предлежании плаценты делается кесарево сечение. Согласно статистике, в 25 из 100 случаев предлежания плаценты ребенок рождается преждевременно (до 37 недели беременности). Состояние ребенка в этом случае зависти от степени его зрелости. Если ребенок родился недоношенным, он некоторое время находится в реанимации (от нескольких дней до нескольких недель) в зависимости от тяжести состояния. За ребенком наблюдает неонатолог или перинатолог.
Лечение в домашних условиях
Во время беременности не исключено вагинальное кровотечение. Внезапное безболезненное кровотечение может быть единственным симптомом предлежания плаценты, которая частично или полностью блокирует шейку матки. Немедленно вызывайте скорую помощь в случае сильного вагинального кровотечения - выделения кровяных сгустков и необходимости менять прокладку каждые два часа (использовать тампоны нельзя). Звоните лечащему врачу или отправляйтесь в ближайшее приемное отделение при первых признаках вагинального кровотечения.
История
Если во время прошлой беременности наблюдалось предлежание плаценты, у Вас могут возникнуть много вопросов по поводу следующей беременности. В зависимости от состояния здоровья женщины, врач ответит на все интересующие вопросы. В редких случаях в результате данной патологии ребенок может родиться мертвым. Если так случится, дайте себе время погоревать и оплакать потерю. Будьте готовы к тому, что Ваш супруг, дети и члены семьи будут так же горевать. Посещайте группы поддержки, пообщайтесь с другими женщинами, которые пережили подобное горе, поговорите с членами семьи или психологом.
Читайте также:

