Дают ли больничный при воспалении седалищного нерва
Опубликовано: 05.05.2024

Одна из самых частых причин острой боли в спине и нижних конечностях – это защемление седалищного нерва. По разным источникам от 3 до 40% людей хотя бы раз в жизни сталкиваются с этой проблемой. Чтобы визит к врачу стал продуктивнее, рассмотрим симптомы и лечение защемления седалищного нерва. Когда пациенты имеют представление о болезни, её причинах и способах лечения, то более четко и последовательно излагают жалобы. Соответственно, у врача больше времени остается на осмотр и на конкретные уточняющие вопросы.
Что такое седалищный нерв?
Позвоночник человека состоит из 33-34 позвонков, которые условно сгруппированы в пять отделов: шейный, грудной, поясничный, крестцовый и копчиковый. Внутри позвоночного столба расположен спинной мозг – орган центральной нервной системы. Между каждыми двумя соседними позвонками по бокам есть отверстия. Через них проходят нервные корешки, которые связывают спинной мозг со всеми остальными нервами организма.
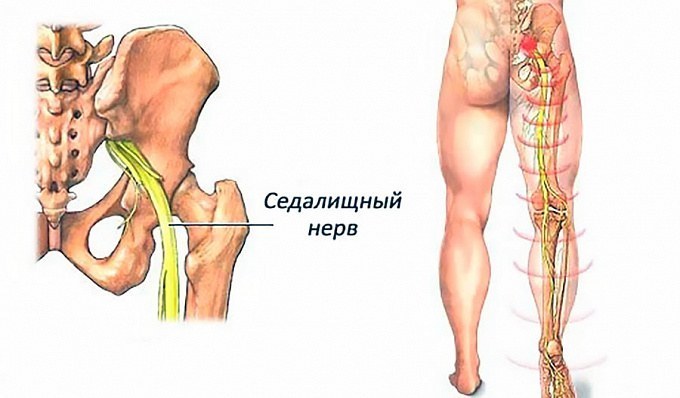
Рис.1 Изображение седалищного нерва
Седалищный нерв образуется из двух поясничных и трех крестцовых спинномозговых нервов (LIV, LV, SI -SIII). Это самый крупный нерв в теле человека: его толщина сопоставима с указательным пальцем. И самый длинный: ветви седалищного нерва иннервируют мышцы ягодичной области и ноги, начиная от бедра и заканчивая пальцами на стопе. Благодаря этому нервному пучку мы можем двигать ногой, чувствовать куда наступаем, ощущать боль, если ударились коленкой или натерли мозоль. То есть вся информация о состоянии кожи, мышц, костей и суставов ноги передается в мозг по веточкам седалищного нерва, и движения обеспечиваются ими же.
В зависимости от уровня поражения нерва жалобы пациента отличаются. Задача врача – выяснить, по какой причине развилось защемление, чтобы устранить её, а не просто облегчить симптомы.
Причины защемления и воспаления седалищного нерва
В переводе с греческого ишиас — это воспаление седалищного нерва. Не любое сдавление нерва сопровождается воспалением. Но для простоты понимания ишиас и защемление седалищного нерва условно считают равнозначными терминами.
Ишиас – это не болезнь, а синдром. То есть группа симптомов, за которыми скрываются разные патологии.
Основные причины ишиаса:
- Грыжа межпозвоночного диска.
- Стеноз позвоночного канала, спондилоартроз.
- Опухоль. Сдавливает нерв своим объемом. Редкая, но опасная патология.
- Спазм грушевидной мышцы.
- Повреждение нерва при внутримышечных инъекциях. Уколы можно делать только в верхний наружный квадрант ягодицы, потому что ниже в глубине мышц проходит седалищный нерв. Медицинские работники об этом знают, а дилетанты – не факт.
- Повреждение нерва при травмах, переломах в области тазобедренного сустава, при протезировании сустава.
- Инфекции (грипп, малярия и др.). Воспаление происходит за счет общего воздействия инфекционных токсинов.
- Беременность.
Факторы риска ишиаса
Факторы риска не гарантируют болезнь, но повышают вероятность. Есть факторы риска, на которые мы повлиять не можем, например, пол и возраст. А есть те, которые можно изменить. Например, бросить курить или начать делать растяжки по утрам.
Факторы, повышающие риск ишиаса:
- Возраст 45-64 лет. Хотя по наблюдениям врачей средний возраст молодеет, и уже в 30-40 ишиас тоже не редкость.
- Мужской пол. По статистике мужчины болеют чаще женщин.
- Избыточный вес.
- Чем больше лишних килограммов нагрузки на позвоночник, тем выше риск его деформации, появления грыж и сдавления нервов.
- Курение, алкоголь. Токсины вызывают кислородное голодание нервной ткани, как следствие воспаление нерва.
- Сахарный диабет. Избыток глюкозы также приводит к воспалению в нервных окончаниях.
- Напряженная физическая нагрузка, частые наклоны, подъём тяжестей.
- Вождение. Имеет значение продолжительность и уровень вибрации.
- Сидячий образ жизни, длительное положение стоя.
Симптомы ишиаса
Лечением болей в спине занимается врач-невролог. Но если ситуация срочная, а специалист занят, то врач общей практики или терапевт тоже может принять больного и назначить обследование.
Для постановки диагноза врач подробно выясняет жалобы, собирает анамнез и проводит осмотр. Все три пункта позволяют определить симптомы, т.е. характерные признаки болезни.
- Боль в спине, пояснице или ягодичной области. Пациенты описывают боль как острую, жгучую, стреляющую. Она возникает внезапно, распространяется в ногу ниже колена, вплоть до пальцев стопы. Поражение чаще всего одностороннее. Боль усиливается при долгом стоянии и смене положения тела, а также при чихании, кашле и смехе. Реже болевой синдром начинается постепенно с тянущих, ноющих болей, которые усиливаются при физической нагрузке.
- Нарушение подвижности в суставе: полностью разогнуть ногу невозможно, как будто её «заклинило». Бывает, что пациенты хромают.
- Онемение, покалывание, неприятные ощущения в виде мурашек, холода или жара.
- Изменение цвета кожи по сравнению со здоровой ногой. Может быть бледность или наоборот, покраснение.
- Повышение температуры тела и общее недомогание, если причина ишиаса – инфекционное заболевание.
- Симптом Ласега или симптом натяжения – специфичен для ишиаса. Больной лежит на спине, а врач поднимает вверх его разогнутую в колене ногу. У здорового человека нога поднимается на 900. При защемлении седалищного нерва угол меньше, т.к. боль не позволяет двигаться выше.
Что делать при защемлении седалищного нерва?
Если нерв ущемился внезапно и боль сильная, человек обратится за помощью как можно быстрее. Если же симптомы нарастают постепенно или болезненность не постоянная, то визит в клинику может долго откладываться на потом. При этом пациента всё равно волнует, как избавиться от боли в седалищном нерве в домашних условиях. Особенно, если ишиас возник у женщины во время беременности, когда способы лечения ограничены из-за потенциального риска для плода.
Самое простое, что можно сделать для облегчения боли – выбрать удобную позу. Здесь нет универсального решения. Каждый руководствуется личными ощущениями.
Как положение тела влияет на болевой синдром:
- Мышцы устают находиться в одной позе длительное время, и тогда возникает спазм. При спазме грушевидной мышцы защемляется седалищный нерв. Соответственно, то положение, которое стало причиной боли, надо сменить. Долго сидели – встаньте и пройдитесь, долго стояли – сядьте.
- Положение, выбранное для облегчения боли, тоже надо менять. Выберете два-три варианта, в которых боль минимальна, и чередуйте их.
- Если вы вынуждены долго стоять, переносите вес тела на одну, то на другую ногу. Так мышцы таза поочередно разгружаются. По возможности делайте шаги. В движении мышцы устают меньше.
- При долгой сидячей работе выбирайте моменты встать, пройтись, потянуться. Разминайтесь по пять минут через каждый час.
- Для облегчения боли в положении сидя выберете высокий стул, под спину положите подушку, чтобы спина была выпрямлена, а в коленях образовался прямой или тупой угол.
- Положение лежа и полулежа пациенты выбирают чаще всего. Используйте дополнительные подушки: под колени и поясницу, когда лежите на спине; между согнутых колен и под верхнюю руку, когда лежите на боку. Для таких случаев удобны «подушки для беременных». Они длинные, имеют форму буквы П или Г, то есть одновременно поддерживают поясницу, ноги и руки. При одностороннем ишиасе пациенты отмечают, что легче лежать на здоровом боку.
- Согревание и массаж совместно с расслабляющими позициями убирают напряжение мышц. В случае спазма грушевидной мышцы этого может быть достаточно для выздоровления.
Способы лечения защемления седалищного нерва
При лечении ишиаса врачи стараются начинать с консервативных методов, кроме случаев, когда операция – единственный способ. Обычно обострение ишиаса длится не больше шести недель. Если ожидаемого улучшения не наступило, то решают вопрос о хирургическом лечении.
Если человек болен, то государство предоставляет ему право получения больничного листа. Некоторые заболевания имеют свои особенности, влияющие на выписку больничного и его длительность. Одно из них – остеохондроз.
Безболезненная, уникальная методика доктора Бобыря
Дешевле, чем мануальная терапия
Мягко, приятно, нас не боятся дети
Только с 20 по 31 мая! Записывайтесь!

Рассматривая болезни позвоночника, крайне сложно не обратить внимание на остеохондроз, представляющий собой длительно текущее заболевание, приводящее к дегенерации позвонков, хрящей, нервов и мышц. Как правило, им страдают взрослые люди, которые по роду деятельности должны заниматься тяжелым физическим трудом или вынуждены вести сидячий образ жизни. Если болезнь обостряется, то человек не может выполнять свои прямые обязанности, поэтому вынужден уйти на больничный и пройти курс лечения. Ниже об этом будет рассказано более подробно.
Случаи, предусматривающие выдачу больничного листа
Учитывая то, что остеохондрозом болеет каждый второй житель нашей планеты, выдача больничного в подобной ситуации имеет ряд особенностей. Как правило, он выписывается, если:
- Заболевание переходит в острую форму и делает перемещение пациента проблематичным;
- Нервные окончания ущемляются;
- Пациент жалуется на острые боли как в момент движения, так и в состоянии покоя;
- Больной нуждается в прохождении медицинского обследования;
- Пациент отправляется на лечение в стационар или санаторий.
Следует заметить, что общее число суток, включенных в больничный лист, до последнего момента остается неизвестным. Между тем, данное заболевание является прогрессирующим, поэтому требует прохождения курсового лечения.
Подробнее о сроках
Если вас интересует возможная продолжительность больничного, выдаваемого взрослым пациентам, страдающим от остеохондроза, тогда сходите на прием к врачу. Только специалист сможет дать точный ответ на данный вопрос, а также назначит лечение, которое должно облегчить ваше состояние.
Важную роль в момент определения возможной длительности больничного играет стадия развития остеохондроза и его симптомы. Всего существует 4 варианта:
- Пациенты, у которых заболевание диагностируется впервые и наблюдаются серьезные проблемы с подвижностью, освобождаются от работы на срок от 3-х до 7-ми дней;
- Пациенты, отправляющиеся сначала на лечение в стационар, а после проходящие восстановительную терапию дома, освобождаются от работы на срок от 10-ти до 15-ти дней;
- Пациенты, у которых течение остеохондроза сопровождается многочисленными осложнениями, могут провести на больничном до 3-х месяцев;
- Пациенты, нуждающиеся в проведении операции и последующем отдыхе в лечебном санатории могут провести на больничном до 6-ти месяцев.
Когда больничный не дают?
остеохондроз позвоночника опасен тем, что отсутствие соответствующего лечения может привести к инвалидности. Несмотря на это, наличие подобного диагноза не делает больного нетрудоспособным и не освобождает от физического труда. Если у человека диагностируется данное заболевание, то, как правило, врачом назначается лечение в виде принятия лекарственных препаратов, массажа или прохождения лечебных процедур.
Получить больничный лист можно только в том случае, если проявляются многочисленные симптомы, которые заметно снижают уровень работоспособности. Это свидетельствует о том, что пациенты с ранними стадиями развития остеохондроза могут получить освобождение от работы, только отправившись на лечение в стационар. Между тем, следует подчеркнуть, что наличие подобного диагноза требует от больного принятия соответствующих мер, благодаря которым процесс разрушения позвонков замедлится. Это никак не зависит от того, находится пациент на больничном или нет, ведь речь идет о его здоровье.
В описанной выше ситуации следует проконсультироваться с лечащим врачом и выбрать наиболее подходящий способ лечения, благодаря которому позвоночник укрепится, а симптомы остеохондроза исчезнут. Самое главное – никакого самолечения. Этим, кстати, грешат те больные, которые продолжают ходить на работу даже при сильных болях в спине. В данном случае гарантированно выписывается больничный, предназначенный для прохождения полного медицинского обследования.
Ишиас или невралгия седалищного нерва - один из самых частых неврологических диагнозов.
Расположение и функции седалищного нерва
Седалищный нерв - самый крупный в человеческом теле. Волокна пяти нервов, составляющих крестцовое сплетение, сливаются в один ствол. Ствол нерва лежит в нижней части позвоночного канала, затем проходит тазовую полость и выходит из неё через большое седалищное отверстие. Это отверстие прикрыто грушевидной мышцей, через щель этой мышцы нерв выходит под большой ягодичной мышцей. Под нижним краем этой мышцы нерв идёт дальше и отвесно спускается по задней стороне бедра под мышцами - сгибателями голени. В подколенной ямке он разделяется на две ветви - большеберцовую и малоберцовую. От ствола нерва на всём протяжении отходят ветви, полностью обеспечивающие иннервацию мышц таза и нижних конечностей.
Благодаря этому нерву мы красиво ходим, быстро бегаем и высоко прыгаем, чувствуем, что у нас замёрзли ноги или появилась потёртость от новой обуви. Именно этот нерв передаёт информацию в мозг о том, что сейчас мы идёт по тёплому песку или блаженствуем в домашних тапочках.
Причины воспаления седалищного нерва
Причин воспаления огромное количество, в самом общем виде их можно объединить в такие группы:
- Повреждения костей и суставов позвоночного столба - остеохондроз, грыжа диска, разрастание тел позвонков и другое
- Травмы и их последствия - падения, ушибы и удары
- Поздние сроки беременности - особенно многоплодной или с большим весом плода, когда смещаются позвонки поясничной области, которые тянут нервный ствол
- Инфекции и воспаления самого нерва и окружающих тканей - гнойники мягких тканей и воспаления костей, герпес, переохлаждение поясничной области. Простуда и сезонные вирусные заболевания часто служат пусковым механизмом воспаления нервного ствола
- Внутримышечная инъекция в ягодичную область - случается при атипичном расположении нерва и многочисленных инъекциях, когда происходит механическое повреждение
- Непосильная физическая нагрузка, когда происходит спазм грушевидной и ягодичной мышц, нерв повреждается сдавливанием
- Опухоли и их метастазы - приводят к механическому сдавливанию.
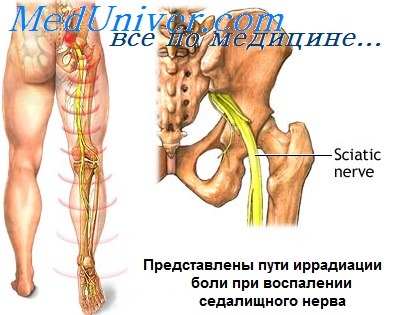
Симптомы воспаления седалищного нерва
Болеют ишиасом люди старше 30 лет, мужчины страдают несколько чаще.
Проявления ишиасы многообразны. Это прежде всего боль и неприятные ощущения в виде жжения, покалывания, онемения по ходу нерва. Попытка изменить положение тела вызывает сильнейшую боль, поэтому движения резко ограничиваются.
В народе ишиас часто называют "защемлением" - это отражает саму суть патологического процесса, потому что на малейшее сдавливание нервная ткань отвечает отёком и развитием дистрофических изменений.
Боль при воспалении седалищного нерва
Боль может быть разной по интенсивности - от ноющей до совершенно нестерпимой, напоминающей удар током. Часто боль и неприятные ощущения начинаются в пояснично-крестцовой области и постепенно распространяются на ягодицы, заднюю поверхность бедра, голень и стопу. Иногда одна конечность болит, а другая онемевает. У некоторых людей боль достигает такой интенсивности, что человек не может спать, сидеть или лежать.
У какого врача лечить воспаление седалищного нерва?
Если боль в пояснично-крестцовой области возникла впервые в жизни, нужно обращаться к неврологу или вертебрологу, в любом случае обязательно назначается магнитно-резонансная томография. Этот безопасный и безболезненный метод обследования позволяет достоверно выяснить причину страдания и степень изменения тканей. Оценить киническую картину должен врач для того, чтобы выбрать наиболее эффективный метод лечения.

Какие препараты используют неврологи для лечения воспаления седалищного нерва?
Обязательно назначаются препараты, снимающие боль и воспаление, а также улучшающие обменные процессы в нервной ткани. Это нестероидные противовоспалительные препараты - индометацин, кетопрофен, сулиндак, напрофен и подобные, а также производные гормона кортизола. Выбор и дозировку определяет врач в каждом конкретном случае индивидуально.
Народное лечение и массаж при воспалении седалищного нерва
Когда диагноз установлен, при очередном обострении можно прибегнуть к народным методам с первых минут боли.
Это прежде всего покой пострадавшей области. Нужно лечь на твёрдую поверхность - можно просто на пол - и попросить домашних смазать поясничную область любой согревающей мазью. Внутрь нужно принять препарат, предписанный врачом. Если боль неострая, можно делать расслабляющий массаж. Цель массажа - расслабить и размять спастически сокращённые мышцы. Через некоторое время после массажа можно принять сидячую тёплую ванну с отваром трав - крапивы, ромашки и других.
Прекрасно действую компрессы из натурального пчелиного воска. Воск подогревают до состояния пластичности, накладывают на поясницу, накрывают полиэтиленовой плёнкой и укутывают шерстяным платком или шарфом на всю ночь. Под утро боль обычно стихает.
Воспаление вызывает боль, боль ведёт к мышечному спазму - образуется порочный круг. Достаточно расслабить мышцы - боль утихает и начинается выздоровление.
Физически крепкие люди могут повиснуть на перекладине, позволив нижней части тела принять естественное положение. Резкое напряжение и расслабление мышц может привести к освобождению от спазма.
После того, как боль любым образом устранена, нужно дать время нерву восстановиться. Требуется избегать физических нагрузок, резких движений и переохлаждения хотя бы неделю.
Спать желательно всегда на ровной поверхности - жёстком матрасе, чтобы мышцы могли расслабиться. Очень полезно приобрести матрас или наматрасник из натуральной шерсти - сухое тепло поможет предотвратить обострение.
Защемление седалищного нерва – это специфический комплекс симптомов, связанных с его сдавлением на том или ином уровне. Заболевание сопровождается выраженным болевым синдромом, а в некоторых случаях легким нарушением функции тазовых органов.
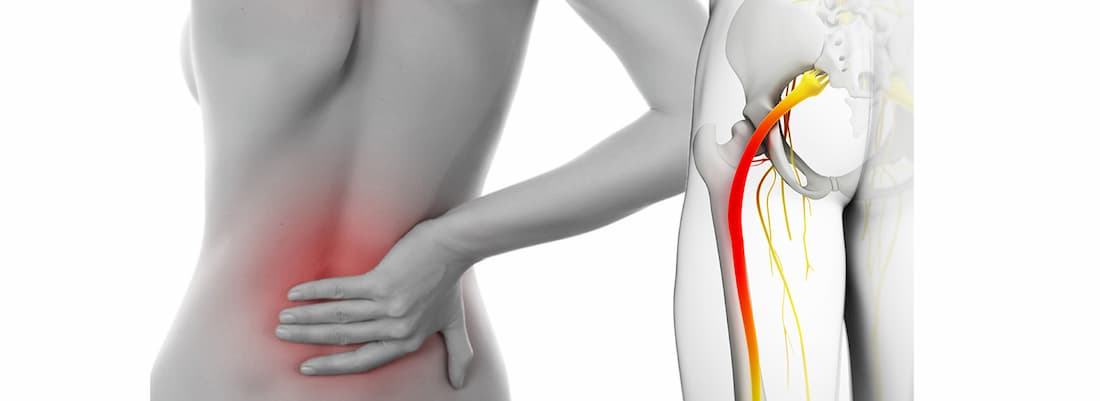
Общая информация
Седалищный нерв является самым крупным в организме. Он образован ветвями спинномозговых корешков, выходящих из позвоночника на уровне 4-5 поясничного и 1-3 крестцовых позвонков. Нерв проходит через грушевидное отверстие в ягодичных мышцах и спускается по задней поверхности ягодицы и бедра до колена.
Чаще всего защемление происходит на уровне поясничного отдела позвоночника, особенно подверженному образованию грыж из-за высокой нагрузки при ходьбе и сидении. Чуть реже встречается сдавление в области грушевидного отверстия, развивающееся на фоне резкого мышечного спазма.
Причины
В список причин защемления седалищного нерва входит:
- остеохондроз поясничного и крестцового отдела позвоночника, протрузия и грыжа межпозвонковых дисков; в результате происходит сужение позвоночного канала и сдавление корешков, формирующих нерв;
- травмы позвоночника;
- нарушения осанки, сколиоз поясничного отдела позвоночника;
- заболевания тазобедренного сустава, особенно артроз;
- миофасциальный болевой синдром: резкий спазм мышцы, связанный с сильной болью, например, при ушибе или неудачной инъекции;
- длительная чрезмерная нагрузка на мышцы таза (например, нахождение в неудобной позе);
- воспалительные заболевания органов малого таза, сопровождающиеся рефлекторным спазмом мышечных волокон;
- переохлаждение;
- объемные образования в области седалищного нерва: доброкачественные и злокачественные опухоли, абсцессы;
- беременность: ущемление возникает на фоне давления увеличенной матки на расположенные рядом структуры.
Риск развития защемления существенно повышается:
- на фоне избыточной массы тела;
- при недостаточном поступлении минералов с пищей;
- при острых или хронических интоксикациях (соли тяжелых металлов, алкоголь, наркотики);
- при опоясывающем герпесе, который локализуется в области седалищного нерва.
В зависимости от происхождения, выделяют два вида защемления седалищного нерва:
- первичное: связано с пережатием нервного ствола спазмированной мышцей;
- вторичное: связано с патологией позвоночного столба, тазобедренных суставов, а также возникающее на фоне беременности, заболеваний органов малого таза.
Симптомы
Основным признаком защемления седалищного нерва является боль. Она начинается в области ягодиц и распространяется по задней поверхности бедра вплоть до колена и голеностопного сустава. В зависимости от места и степени защемления, ощущения могут быть резкими и внезапными или ноющими, не стихающими в течение длительного времени.
Если защемление произошло в области позвоночного столба или тазобедренного сустава, боль носит ноющий характер и усиливается при ходьбе, сидении на корточках, сведении ног вместе.
При защемлении в грушевидном отверстии, человек отмечает:
- тупые боли по всей поверхности бедра;
- ощущение зябкости или жжения кожи в пораженной области;
- снижение чувствительности по задней стороне бедра и в области ахиллова сухожилия;
- потливость ступней, ощущение жара в пальцах ног.
Если вместе с нервом пережимается одна из крупных артерий, проходящих в этой области, у пациента появляется симптом перемежающейся хромоты. При длительной ходьбе возникает боль в ноге, сопровождающаяся онемением пальцев и бледностью кожи в этой области. Ощущения проходят самостоятельно на фоне отдыха. Нередко развивается легкая дисфункция тазовых органов, в частности, пауза перед началом мочеиспускания.
Симптоматика усиливается при ходьбе, а также в сидячем положении.
Диагностика
Диагностика защемления седалищного нерва требует всестороннего обследования пациента. Врачу нужно определить не только факт сдавления нервных волокон, но и уровень, на котором оно произошло. Для этого используется:
- опрос пациента, в ходе которого он рассказывает о своих жалобах; особое внимание уделяется характеру боли, ее интенсивности, дополнительным ощущениям при приступе;
- сбор анамнеза: уточняется время начала заболевания, наличие хронических патологий, травм в прошлом и т.п.;
- осмотр: оценка качества рефлексов, состояния позвоночника, определение зон наибольшей болезненности и т.п.;
- рентген, КТ или МРТ поясничного и крестцового отдела позвоночника для выявления признаков остеохондроза, протрузий или грыж межпозвонковых дисков, сужения позвоночного катала;
- УЗИ области поражения, позволяющее увидеть мышечный спазм;
- дуплексное сканирование сосудов нижних конечностей (УЗДГ): позволяет оценить состояние артерий и вен, исключить сосудистую причину нарушений;
- общий анализ крови и мочи, биохимический анализ крови при необходимости.
Если поражение седалищного нерва возникло на фоне заболеваний органов малого таза, потребуется дополнительная консультация уролога или гинеколога, а также соответствующее обследование (УЗИ, анализы, мазки и т.п.).
Диагноз окончательно подтверждается при выявлении во время осмотра специфических симптомов, характерных для поражения седалищного нерва:
- симптом Бонне: доктор поднимает выпрямленную ногу лежащего на спине пациента вверх, что вызывает усиление болевых ощущений, затем сгибает ее в колене, в результате чего боль становится меньше;
- перекрестный синдром: при поднятии одной ноги вверх боль возникает и с другой стороны;
- уменьшение выраженности подошвенного, коленного и ахиллова рефлексов.
Лечение
Лечение защемления седалищного нерва требует комплексного подхода. Врачи использует сочетание медикаментозной терапии, физиотерапевтических процедур, массажа, лечебной физкультуры и т.п.
Медикаментозное лечение
В зависимости от выраженности симптомов врачи назначают препараты из следующих групп:
- анальгетики и нестероидные противовоспалительные средства (НПВС): препараты на основе кетанова, мелоксикама, диклофенака, нимесулида и т.п.; хорошо блокируют воспалительный процесс, а также снижают болевые ощущения; назначаются курсом в соответствии с показаниями; могут назначаться в таблетированной или инъекционной форме, а также в виде мазей или пластырей для местного применения;
- анестетики (новокаин, лидокаин): препараты, уменьшающие чувствительность болевых рецепторов; используются для местного лечения (аппликации, компрессы, пластыри), а также при проведении фонофореза или электрофореза;
- гормональные средства (дексаметазон, гидрокортизон, преднизолон): снимают воспаление и отек тканей, назначаются при неэффективности анальгетиков и НПВС; могут применяться в пролонгированной форме, позволяющей вводить препарат раз в 3-4 недели;
- миорелаксанты (мидокалм): препараты, снимающие мышечный спазм и снимающие таким образом компрессию нерва;
- витамины группы В (мильгамма, нейромультивит): способствуют улучшению нервной проводимости, используются для быстрого снятия онемения, гиперчувствительности и других патологических симптомов.
Исключительно хороший эффект при защемлении седалищного нерва дают блокады. При этом лекарственное вещество (НПВС, анестетик или гормональный препарат) вводится непосредственно в область спазмированной мышцы, что способствует быстрому прекращению боли и наступлению облегчения.
Немедикаментозное лечение
Немедикаментозные методы лечения включают:
- физиотерапию: магнитотерапию, лазерное воздействие, электро- или фонофорез, УВЧ-терапия и другие методики, способствующие снятию спазма, улучшению питания тканей, а также усиливающие действие противовоспалительных средств;
- массаж: лечебный массаж назначается после купирования основного болевого синдрома и уменьшает риск повторного защемления;
- рефлексотерапия: воздействие на биологически активные точки с помощью тонких игл или простого нажатия способствует снятию мышечных спазмов;
- лечебная физкультура: используется вне обострения, способствует укреплению мышечного каркаса, повышает устойчивость организма к физическим нагрузкам; эффективна лишь при ежедневных занятиях в течение длительного времени;
- мануальная терапия.
- кинезиотейпирование
Дополнительно может быть назначено санаторно-курортное лечение в сочетании с грязелечением и другими бальнеологическими процедурами.
Хирургическое лечение при защемлении седалищного нерва используется редко. Показаниями являются различные объемные процессы в пораженной области (опухоли, абсцессы), а также запущенные формы остеохондроза, не поддающиеся терапии консервативными методами.

Осложнения
Важно помнить, что решение, как лечить защемление седалищного нерва в пояснице или в ягодичной области, принимает только врач. Самолечение может стать причиной еще более значительного ухудшения состояния, а также развития осложнений.
Наиболее вероятным последствием неправильного лечения является переход заболевания в хроническую форму. В этом случае человек вынужден годами жить с болевым синдромом различной интенсивности, что накладывает отпечаток на его физическое и психологическое состояние. При затяжной боли пациент может столкнуться:
- с неэффективностью обезболивающих препаратов;
- с полным или частичным параличом;
- с нарушением работы органов малого таза;
- с нарушениями менструального цикла и даже бесплодием;
- с запорами;
- с бессонницей и депрессией.
Попытки самостоятельно провести блокаду могут стать причиной повреждения нервных волокон иглой шприца, а также развития абсцесса.
Профилактика
Чтобы не допустить защемления седалищного нерва, врачи рекомендуют:
- нормализовать массу тела;
- избегать ношения тяжестей;
- не допускать переохлаждения;
- следить за осанкой;
- регулярно заниматься спортом на любительском уровне для укрепления мышц, особенно хороший эффект дает плавание;
- минимизировать стрессы;
- правильно и сбалансировано питаться без злоупотребления жирным, копченостями, острыми и консервированными блюдами.
При появлении дискомфорта и болей в пояснице или в любой другой области важно сразу же обратиться к врачу и пройти обследование. Остеохондроз и другие патологии намного лучше поддаются коррекции на ранней стадии развития.
Лечение в клинике «Энергия здоровья»
Если Вы столкнулись с защемлением седалищного нерва, врачи клиники «Энергия здоровья» придут Вам на помощь. Мы проведем комплексную диагностику в отделении неврологии для точного выявления причины патологии и предложим полноценное лечение. К Вашим услугам:
- современные медикаментозные схемы, учитывающие не только уровень боли и тип защемления, но и индивидуальные особенности организма;
- лекарственные блокады для быстрого снятия болевых ощущений;
- физиотерапия, ЛФК, мануальная терапия и массаж после купирования обострения.
Если потребуется, мы организуем для Вас санаторно-курортное лечение, которое позволит предупредить новые приступы боли. Регулярное наблюдение наших специалистов даст возможность держать все хронические заболевания под контролем.
Преимущества клиники
Клиники «Энергия здоровья» предлагают каждому пациенту высококачественное и доступное медицинское обслуживание, включающее в себя:
- программы комплексного обследования для выявления острых и хронических заболеваний;
- консультации специалистов широкого и узкого профиля;
- полный спектр лабораторной диагностики;
- современные методы инструментального и функционального обследования;
- все виды медикаментозного и немедикаментозного лечения;
- профилактические мероприятия для поддержания здоровья организма.
Защемление седалищного нерва может стать причиной сильной боли, мешающей нормально передвигаться и обслуживать себя. Не пытайтесь лечить его в домашних условиях, обратитесь за помощью в «Энергию здоровья».

Наиболее явным признаком того, что у вас произошло ущемление седалищного нерва, является сильнейшая боль. Обычно она локализируется в области поясницы, охватывает всю ягодицу и направляется к бедру. Также дискомфорт затрагивает голени, проходит через всю ногу и может отдавать в большом пальце. Боль можно охарактеризовать как слабую, ноющую и пульсирующую либо же острую - все зависит от степени защемления. Также распознать такое нарушение можно по возникновению коротких приступов боли, или прострелов, по всему телу.
Человек начинает жаловаться на онемение конечностей, его мучает постоянное жжение и покалывание в области ягодиц и задней поверхности бедра. Болезненность может затрагивать голени и стопы, однако такое встречается не всегда. Дискомфорт значительно усиливается при сидении на ягодицах – нарастает жжение и покалывание в спине и ногах. Наименьший дискомфорт больной испытывает, лежа на мягкой ровной поверхности.

При защемлении нерва болезненные ощущения значительно усиливаются при любой активности: движениях туловищем, поднятии тяжести или обычном кашле. Человек встречается с огромными трудностями во время ходьбы, болезнь мешает ему вести полноценный образ жизни. При длительном отсутствии медикаментозной терапии может развиться слабость мышц, что провоцирует серьезные осложнения впоследствии.
Внешние признаки защемления
Боль в спине – явный симптом того, что человек столкнулся с воспалением седалищного нерва. Обычно она приступообразная, значительно усиливается при физической нагрузке или любом движении. Люди, которые уже столкнулись с этой проблемой, могут охарактеризовать данный дискомфорт как острые, жгучие, резкие и колющие ощущения, которые усиливаются при малейшем движении. В самом начале развития недуга боль локализуется в одном месте, обычно – в пояснице, однако с течением времени она распространяется на бедра, ягодицы, может протянуться прямо до стопы. Распознать данную проблему можно по:
- Изменению походки – больной человек старается опираться и наклоняться на здоровую сторону. Из-за этого его походка меняется, также значительно замедляется скорость ходьбы. Человек начинает подгибать ногу с пораженной воспалением стороны.
- Уменьшению чувствительности – из-за того, что нерв не может нормально функционировать, в мозг поступают не все нервные импульсы. Однако это может сработать и в противоположную сторону, когда малейшее прикосновение кажутся человеку сильнейшим даром.
- Ощущению жжения и чувству онемению – из-за того, что человек начинает плохо ощущать свои ноги, он может падать, оступаться на ровном месте. В связи с этим он постоянно ищет внешнюю опору.
- Слабости мышечного скелета на стороне поражения – из-за того, что нервный столб нарушен, нервные окончания не могут получать все нервные импульсы.

Нужно отметить, что боль, вызванная ишиасом, может быть различной. В самом начале развития патологии человек ощущает легкий дискомфорт, потом дискомфорт становится похожим на тот, что возникает из-за продувания. Со временем больной может стать вовсе не подвижным, ведь любое движение приносят серьезную боль.
Виды уколов для лечения
Спровоцировать воспаление седалищного нерва может огромное количество разнообразных факторов. Чаще всего к этому приводят серьезные травмы, переохлаждения, заболевания позвоночника. Чтобы определить наиболее эффективное лечение, необходимо пройти полный диагностический комплекс. Для восстановления нормального состояния может применяться мануальная либо вакуумная терапия. Если же эффекта от такого лечения долгое время не наблюдается, назначаются инъекции. С их помощью удается избавиться от болезненности, а также снять воспаление. С целью снятия дискомфорта препараты могут вводить:
- внутримышечно;
- внутривенно;
- в эпидуральное пространство позвоночника.

Определить точную дозировку действующего вещества уколов сможет только лечащий врач на основе методов диагностики. Наиболее популярными препаратами считаются противовоспалительные нестероидные, а также обезболивающие. Нужно всегда помнить, что такие средства избавляют только от боли, полностью избавиться от воспаления помогут массаж и лечебная гимнастика.
В каких случаях назначается терапия уколами?
Избавиться от защемления нерва на начальных стадиях удастся при помощи обычных таблеток. Однако в некоторых случаях их употребление недопустимо. Уколы всегда назначаются при заболеваниях желудка либо же при наличии онкологии в пищеварительном тракте. Также использование таблеток нецелесообразно при недостаточной усвояемости питательных веществ. В таких случаях врач определяет индивидуальный способ лечения. Необходимо выявить, какой препарат и в какой дозе он необходим.
Среди преимуществ использования уколов для избавления от боли, вызванной защемлением седалищного нерва, является быстрота результата – уже спустя несколько минут человек ощущает серьезное облегчение. Несмотря на это, применение слишком высоких доз действующего вещества приводит к серьезным осложнениям со стороны сердечно-сосудистой системы.

Наиболее популярные препараты
Нужно учитывать, что все препараты для инъекций при защемлении седалищного нерва имеют свои особенности и противопоказаний. По этой причине настоятельно не рекомендуем назначать себе медикаментозную терапию самостоятельно – сделать это сможет только лечащий врач на основе диагностических тестов.
| Названия препаратов | Группа | Действующее вещество | Преимущества и недостатки | Приблизительная стоимость |
| Диклофенак, Вольтарен, Диклоберл, Ортофен | Нестероидные противовоспалительные | Диклофенак | Быстрое наступление облегчения, непродолжительность действия, высокий риск развития побочных эффектов. | От 25 до 500 руб. |
| Дексаметазон, Метилпреднизолон, Преднизон. | Стероидные противовоспалительные | Кортизол | Устраняют не только боль, но и отечность в нервных волокнах. Нельзя использовать больше 5-6 дней – возникают побочные эффекты. | От 180 до 400 руб. |
| Тригамма, Мильгамма, Нейробион | Витаминные комплексы | Витамины В1, В6, В12 | Борются с дискомфортом, в 50% случаев возникают побочные эффекты. | От 250 до 1150 руб. |
| Новокаин, Лидокаин | Блокада | Новокаин/Лидокаин | Обладают высокой эффективностью, могут вызвать аллергическую реакцию. | От 25 до 81 руб. |
В случаях, когда медикаментозное лечение защемления седалищного нерва долгое время не приносит никакого результата, специалисты пересматривают тактику воздействия: нестероидные лекарства заменяются стероидными противовоспалительными средствами.
Обезболивающие препараты
Самое главное при защемлении седалищного нерва – уменьшить болезненность и облегчить человеку жизнь. Только после этого можно приступать к медикаментозному лечению. Обезболивающие способны быстро распространяться по крови, чем и обеспечивается наступление практически моментального облегчения. Наиболее популярными средствами считаются:
- Анальгетики наркотические – применяются только при нестерпимой боли.
- Анальгетики – назначаются в тех случаях, когда пациент страдает от непереносимости к нестероидным препаратам. Помогает не только облегчить боль, но и снять повышенную температуру.
- Миорелаксанты – являются дополнением к противовоспалительным средствам, моментально снимают спазм в зоне поражения.
- Блокада новокаином – препятствует передаче нервных импульсов, чем и снимают боль.
- Глюкокортикоиды – применяются при сильном болевом синдроме. Отлично снимают воспаления, особенно при введении в межпозвоночное пространство.
Назначить терапию такими препаратами может только лечащий врач. Для определения необходимой дозы необходимо точно знать степень поражения, а также восприимчивость организма к различным препаратам. Чтобы ускорить процесс восстановления, применяются разнообразные витаминные комплексы. Чаще всего они включат витамины группы В и макроэлементы.

Нестероидные противовоспалительные препараты
С помощью НСПВ удастся быстро избавиться от очага воспаления. Действующие вещества таких препаратов воздействуют на корешок нервного окончания, где и возникает боль. Наиболее популярными инъекциями такой группы считаются Диклофенак и Мовалис. Также неправильно подобранная терапия вызывает серьезные осложнения, которые ставят под угрозу жизнь пациента. По этой причине не нужно тратить время на терапию народными средствами.
Избавиться от стреляющей невралгии в спине и по всему телу поможет Артрозан. Такой препарат является наиболее современным из группы нестероидных противовоспалительных. С помощью таких инъекций удается быстро снять воспаление и миновать болезненные ощущения. Подобные препараты вводятся внутримышечно. В среднем курс полноценной терапии занимает около 7 уколов. Уже к 3 процедуре пациент практически не ощущает болезненности и дискомфорта. Нужно помнить, что беременность является абсолютным противопоказанием к такому лечению.

Блокада нервных импульсов
Иногда защемление седалищного нерва возникает из-за чрезмерного перенапряжения мышечной ткани, которая проходит через позвоночник. Если делать уколы Новокаины или Лидокаина прямо в трапециевидную мышцу, боль уходит уже через 10 минут. Преимуществом такой терапии является ее быстродействие, однако нужно учитывать, что использовать такие препараты можно не чаще 4 раз в месяц. Помните, что использование Лидокаина или Новокаина – лишь временная мера, она никак не влияет на саму причину возникновения боли. С помощью таких средств вы можете экстренно вернуть себе двигательную активность. Среди несомненных преимущество использования таких средств можно выделить:
- быстрое избавление от болезненности и дискомфорта;
- воздействие на очаг поражения;
- отсутствие побочных эффектов;
- избавление от отечности, воспаления, напряжения мышц, а также спазма сосудов.

Как ускорить процесс лечения?
Категорически запрещено назначать себе инъекции без консультации с лечащим специалистом при неврите. Только он сможет подобрать правильную и безопасную дозу, которая не вызовет побочных эффектов и серьезных осложнений. Во время уколов вы можете придерживаться следующих рекомендаций, чтобы ускорить процесс восстановления:
- Регулярно делайте обычный или же баночный массаж. Лучше всего для этого использовать противовоспалительные согревающие мази.
- Проводите аппликации разогретым воском. Делать это очень просто: обработайте кожный покров спины любым жиром, после чего наносите на нее разогретый пчелиный воск. Наносите в несколько слоев, после чего накройте спину целлофаном и укутайтесь в теплое одеяло. Когда воск полностью остынет, можете снимать его.
- Натирайте спину настойкой сосновых почек или же цветков одуванчика. Приготовить ее вы можете как самостоятельно, так и найти в любой аптеке.
- Не забывайте проводить регулярные физические упражнения. Когда боль утихнет, садитесь на ягодицы и передвигайтесь по комнате, делайте велосипед, вращайте бедрами, растягивайтесь. Так вы можете мышечному скелету вернуться в форму.

Определить эффективные лекарства и лечение седалищного нерва, симптомы которого заключаются в болях, сможет квалифицированный лечащий врач. Настоятельно не рекомендуем в домашних условиях назначать себе инъекции.
Читайте также:

