После операции пупочной грыжи сколько дней больничный у взрослых
Опубликовано: 29.04.2024
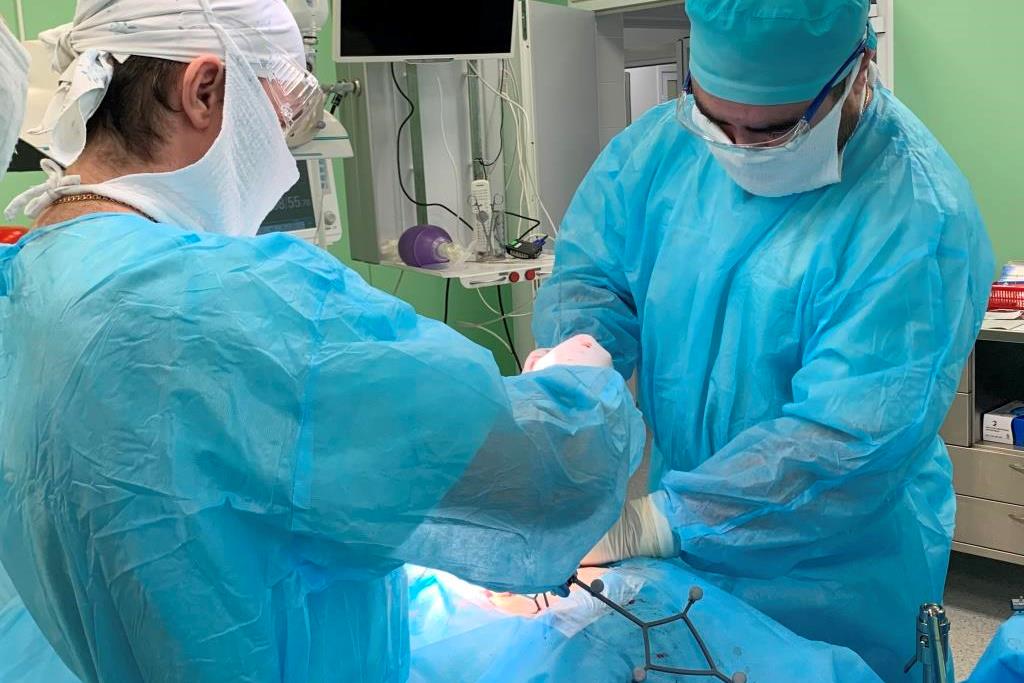
Герниопластикой называются хирургические вмешательства, во время которых устраняют грыжи. Ранее часто употребляли термин «грыжесечение», но он не отражает сути лечения. Грыжу во время операции не иссекают, а вправляют в брюшную полость и укрепляют «слабое место», в котором она образовалась.
Наш эксперт в этой сфере: Рябов Константин Юрьевич Главный хирург, онколог, эндоскопист
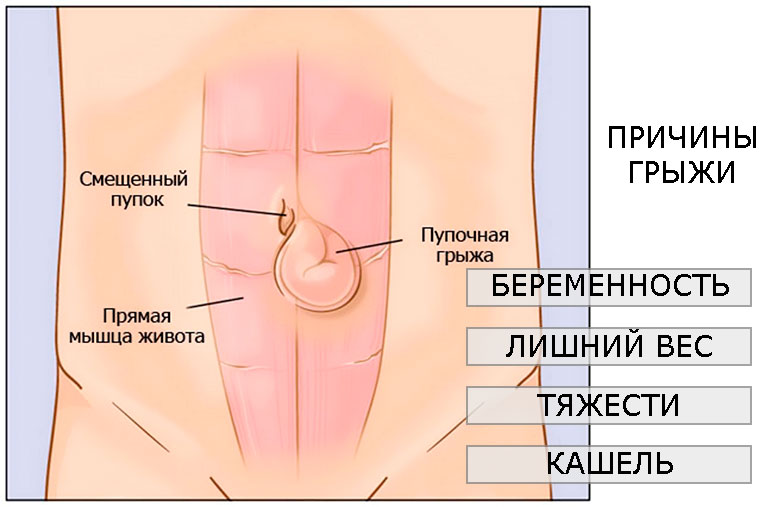
Грыжа — выпячивание внутренних органов в естественное или искусственное отверстие брюшной стенки. Выделяют следующие ее составляющие:
- Грыжевой мешок — выпячивание париетальной брюшины, тонкой пленки, которая выстилает изнутри стенки брюшной полости.
- Содержимое грыжевого мешка — внутренние органы. В грыжевом мешке может оказаться любой орган, чаще всего наиболее подвижные: большой сальник, петли тонкой кишки, сигмовидная кишка.
- Грыжевые ворота — отверстие, через которое выходит грыжевой мешок.
Разновидности наружных грыж живота
Чаще всего грыжи встречаются у детей младше 1 года. Они практически всегда являются врожденными и связаны с нарушениями развития анатомических структур. В более старших возрастных группах распространенность грыж снижается, но среди детей старше 10 лет снова начинает расти и достигает максимума среди 30-40-летних людей. Второй пик приходится на пожилой возраст. У взрослых грыжи брюшной стенки чаще всего являются приобретенными. Их развитию способствуют такие факторы, как тяжелая физическая работа, поднятие тяжестей, хронические запоры, лишний вес или быстрое похудение, малоподвижный образ жизни, растяжение и ослабление тканей с возрастом, травмы, хирургические вмешательства на брюшной полости.
Чаще всего у взрослых людей встречаются следующие виды грыж:
- паховые — в 75% случаев;
- бедренные — 8%;
- пупочные — 4%.
В 12% случаев встречаются послеоперационные грыжи. Они образуются в местах, где находятся рубцы после хирургических вмешательств, в результате повреждения нервов, иннервирующих брюшную стенку.
Все остальные виды грыж встречаются примерно в 1% случаев.
Внешне грыжа выглядит как выпячивание под кожей в области пупка, живота, паха или в верхней части бедра. Оно увеличивается в положении стоя, во время напряжения, кашля, чихания, натуживания. Если лечь или нажать на грыжевое выпячивание, оно исчезает или уменьшается. Но грыжа может стать и невправимой.
Если положить руку на грыжевое выпячивание и покашлять или натужиться, можно почувствовать характерные толчки. Могут беспокоить запоры, боли в животе, проблемы с мочеиспусканиями (если в грыжевой мешок попала часть мочевого пузыря).
Если у вас возникли похожие симптомы, нужно обратиться к хирургу. В клинике Медицина 24/7 вы можете записаться на прием к ведущим специалистам в удобный для вас день, время.
Врач выявляет грыжу во время осмотра. Для уточнения диагноза и состояния внутренних органов может быть назначено УЗИ, компьютерная томография.
Можно ли обойтись без операции?
Существует единственная ситуация, когда грыжа может исчезнуть сама — это пупочная грыжа у детей. У них со временем укрепляются мышцы брюшного пресса и пупочное кольцо. До 5-летнего возраста есть высокий шанс, что грыжевое выпячивание пропадет. Во всех остальных случаях единственный способ избавиться от грыжи — хирургическое лечение, герниопластика.
Физические упражнения, народные методы, физиотерапия, массаж, — всё это не поможет. Чтобы предотвратить выхождение внутренних органов в грыжевой мешок, можно использовать специальное белье, бандажи, но это лишь временная мера. Ее применяют у людей, которым противопоказано хирургическое вмешательство:
- при тяжелых патологиях легких, сердца, почек в стадии декомпенсации;
- при циррозе печени;
- при злокачественных новообразованиях;
- при очень плохом состоянии пациента в силу заболеваний или возраста.
Что будет, если не провести своевременно операцию? Со временем грыжа будет увеличиваться, и выполнить герниопластику станет сложнее. Поэтому лучше прооперироваться сразу.
Кроме того, есть риск опасных осложнений:
- Ущемление грыжи. Орган, который находится в грыжевом мешке, сдавливается в грыжевых воротах, нарушается его кровоснабжение. Это приводит к сильной боли, отеку, покраснению, рвоте, нарушению дефекации. В таких случаях уже потребуется экстренная операция, и риски будут намного выше. Ущемление грыжи грозит некрозом органа, оказавшегося в грыжевом мешке, развитием кишечной непроходимости, перитонита, сепсиса.
- Воспаление грыжевого мешка проявляется похожими симптомами и может привести к таким же опасным последствиям.
Подготовка к герниопластике
При неосложненных наружных грыжах брюшной стенки операцию проводят в плановом порядке. Во время первичной консультации хирург осматривает пациента, проводит пальпацию (ощупывание) грыжевого мешка и грыжевых ворот, определяет, является ли грыжа вправимой, нет ли осложнений, назначает необходимые методы диагностики.
Пациент должен рассказать врачу о том, какими он страдает сопутствующими заболеваниями, какие препараты он постоянно принимает, нет ли у него аллергических реакций.
Перед герниопластикой нужно пройти стандартное предоперационное обследование. Оно включает анализы крови и мочи, исследование свертываемости, группы крови и резус-фактора, тесты на инфекции (вирусные гепатиты, сифилис, ВИЧ), ЭКГ, флюорографию, консультацию терапевта.
Герниопластику обычно проводят под общей анестезией (иногда можно под местной — например, если у пациента аллергия на препараты для наркоза). Поэтому за 8–10 часов до хирургического вмешательства нельзя ничего есть и пить.
Типы хирургических вмешательств
Раньше герниопластику всегда проводили открытым способом через разрез. Во время такой операции хирург рассекает ткани, выделяет грыжевой мешок, вскрывает его, осматривает содержимое и погружает в брюшную полость. Далее грыжевой мешок иссекают и накладывают швы. При необходимости брюшную стенку укрепляют сетчатым имплантатом.
В современных клиниках проводят лапароскопические операции. Вместо разреза на брюшной стенке делают несколько небольших проколов и вводят через них специальные инструменты. Лапароскопическая герниопластика имеет ряд преимуществ перед классической:
- минимальная травматизация тканей;
- более низкий риск рецидива, потому что нет большого разреза и рубца;
- сетчатый имплантат устанавливают не снаружи, а со стороны брюшной полости, это более надежно;
- более низкий риск осложнений;
- короткий восстановительный период;
- отличный косметический эффект: после операции на коже остаются едва заметные рубцы.
При натяжной герниопластике грыжевые ворота закрывают с помощью собственных тканей пациента. Хирург просто сшивает ткани, поэтому они находятся в натянутом состоянии, отсюда и название метода. Такой вид операции допустим при небольших грыжах.
При ненатяжной герниопластике для укрепления брюшной стенки используют сетчатые имплантаты из гипоаллергенных биосовместимых материалов. Они позволяют эффективно устранять даже большие грыжи и избегать рецидивов. За счет сетчатой структуры имплантата, ткани прорастают через него, и он надежно фиксируется. При этом пациент впоследствии не испытывает никакого дискомфорта.
В настоящее время именно ненатяжная герниопластика лапароскопическим доступом является золотым стандартом в лечении наружных грыж брюшной стенки. Она рекомендована экспертами Европейского общества герниологов (European Hernia Society, EHS-GREPA).
Запишитесь на прием к хирургу в клинике Медицина 24/7, и он определит оптимальный вид хирургического вмешательства в вашем случае. В нашей клинике применяются наиболее современные модели сетчатых имплантатов от ведущих производителей.
Реабилитационный период
Обычно пациентов выписывают на следующий день после лапароскопической герниопластики, иногда вечером того же дня. Практически сразу можно вернуться к привычной жизни, разрешается вождение автомобиля. Больничный выдают на 4–5 дней. В течение 1–2 дней могут беспокоить небольшие боли, их снимают обычными обезболивающими препаратами из домашней аптечки. Полное заживление тканей происходит через 2–3 недели. В течение этого времени нужно ограничить физические нагрузки, запрещается поднимать тяжести. Риск рецидива после лапароскопической операции практически нулевой.
При осложненных грыжах восстановительный период более долгий.
Возможные осложнения
В целом герниопластика — безопасная операция, большинство пациентов ее хорошо переносят и быстро возвращаются к привычной жизни. Однако, как и при любом хирургическом вмешательстве, есть риск некоторых осложнений: инфицирования, кровотечения, рецидива грыжи, нежелательной реакции на препараты для анестезии.
Если грыжу пришлось оперировать, когда она ущемленная, имеется некроз органа, перитонит, то риск осложнений будет более высоким.
Своевременная герниопластика — единственный эффективный метод профилактики ущемления, воспаления грыжи и других осложнений. Не стоит откладывать визит к хирургу. В клинике Медицина 24/7 вам готовы помочь ведущие врачи-специалисты.
Материал подготовлен врачом-онкологом, главным хирургом клиники «Медицина 24/7» Рябовым Константином Юрьевичем.
По закону предоставляется определенный срок больничного, однако не всегда работник успевает полностью восстановиться и вернуться к работе. В этой ситуации только врачи могут решить, оставить больного пациента на дальнейшее восстановление или нет. Работодатель никак не может на это возразить. Мы расскажем про удаление грыжи и период времени, требуемый для восстановления.
Если вы хотите узнать, как решить именно Вашу проблему - обращайтесь в форму онлайн-консультанта справа или звоните по телефону 8 (800) 350-29-87 . Это быстро и бесплатно !
На какое время дают бюллетень при удалении, в зависимости от вида патологии?
При небольших грыжах больничный отпуск предоставляется на срок от 2 до 5 недель в зависимости от сложности операции. У людей пожилого возраста восстановление займет больше времени.
Длительность зависит не только от состояния здоровья пациента, но и от типа его работы. Если пациент занимается физической работой, то в последующие 1-2 месяца после выхода на работу, его переводят на занятость с наименьшей нагрузкой.
Паховая
Это довольно сложная операция, в среднем продолжительность больничного составляет 1,5 месяца. Длительный срок больничного обусловлен тем, что требуется больше времени на реабилитацию и восстановление пациента.
При соблюдении требований врача, реабилитация пройдет без осложнений и уже спустя месяц пациент сможет вернуться к обычному ритму жизни: работать, заниматься спортом и др.
Межпозвоночная
Самое долгое восстановление требуется после удаления грыжи позвоночника. После выписки из стационара пациент переходит под амбулаторное наблюдение врача, его нетрудоспособность может продолжаться до 6-8 месяцев. Решение о продлении больничного листа принимается врачебной комиссией.
Пупочная
После такой операции швы можно снять уже через неделю, процедура безболезненная, но дискомфорт все еще будет ощущаться. Для скорейшего восстановления пациент носит специальный поддерживающий корсет. Задача его состоит в поддержании ослабленного живота и области пупка. Период восстановления зависит от скорости заживления раны, в среднем это 1,5 месяца.
Шейного отдела
На следующий день после такой операции разрешается аккуратно вставать и ходить на малые расстояния. Нужно будет носить шейный бандаж и четко следовать назначенному лечению. Через 6 недель после хирургического вмешательства можно возобновить привычные занятия спортом. На работу можно вернуться уже через 2 недели, но нельзя выполнять тяжелую физическую работу.
Факторы, определяющие сколько дней длится бюллетень
Иногда случается, что до полного выздоровления может потребоваться две или даже три операции, лечащий врач продлевает больничный на возможный срок лечения. Максимальный срок однозначно определить нельзя, все зависит от сложности операции и скорости восстановления конкретного пациента.
В продолжительность больничного входит весь срок нахождения в стационаре и максимум 15 дней амбулаторного лечения. Если требуется дальшейнее лечение, необходимость продления листа нетрудоспособности определяет врачебная комиссия.
В среднем срок больничного в таких случаях варьируется от 20 до 45 суток при отсутствии осложнений. Максимальная продолжительность — до 1 года, если для этого есть основания и заключение врачебной комиссии.
Как происходит оплата листа нетрудоспособности?
В больничном листе, связанном с операциями для лечения от грыжи, проставляется код «01». Открывают его в поликлинике или стационаре по месту обращения, закрывают там же. При переводе из стационара (если БЛ был открыт там) на амбулаторное лечение первый лист закрывают и открывают новый (продление) уже в поликлинике по месту жительства.
Если лист нетрудоспособности продлевался, оплата производится частями — за каждый продленный лист, либо одной суммой при условии подачи всех больничных листов одновременно.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Не нашли ответа на свой вопрос? Узнайте, как решить именно Вашу проблему - позвоните прямо сейчас:
8 (800) 350-29-87 (Москва)
8 (800) 350-29-87 (Санкт-Петербург)
Методы проведения операции по удалению пупочной грыжи: лапароскопический, открытый, герниопластика, удаление лазером. ⭐️⭐️ ⭐️ ⭐️ ⭐️ Длительность операции, реабилитация и возможные осложнения. Прогнозы и отзывы пациентов
Читайте советы наших экспертов
Симптомами пупочной грыжи являются:
- уплотнение или выпячивание в области пупка;
- расширение пупочного кольца;
- боль в середине живота при физической нагрузке, кашле;
- тошнота.
Предрасполагает к появлению грыжи у взрослых слабость соединительной ткани, мышц живота. Выпячивание может возникнуть при повышенной физической нагрузке, поднятии тяжестей, хронических заболеваниях, сопровождающихся кашлем. Также способствуют образованию грыжи избыточный вес, запоры, период беременности, асцит (скопление жидкости в брюшной полости).
Пупочная грыжа у младенцев может быть врожденной (из-за неправильного формирования органов в утробе матери) или приобретенной. Последняя возникает при частом повышении давления внутри брюшины из-за плача, медленном зарастании пупочного кольца. В некоторых случаях грыжу младенцам вправляют безоперационно – с помощью массажа.
Первичное обследование грыжи заключается в визуальном осмотре больного врачом-терапевтом. Осмотр и пальпация проводятся в горизонтальном и вертикальном положении. При обнаружении грыжи врач назначает дальнейшие обследования:
- УЗИ органов брюшной полости;
- герниографию – диагностику с помощью контрастного вещества, вводимого в брюшину;
- ФГДС (при исследовании комплекса заболеваний желудочно-кишечного тракта);
- компьютерную томографию.
Имеется ряд противопоказаний к операции по поводу пупочной грыжи у взрослых и детей. Поэтому необходимо заранее выполнить обследования, результаты которых могут заставить врача перенести или отменить вмешательство. Подготовка перед операцией по удалению пупочной грыжи включает в себя следующие анализы:
- ЭКГ;
- общий анализ крови;
- анализ мочи;
- коагулограмму;
- флюорографию;
- исследования на ВИЧ, гепатит, сифилис.

Противопоказаниями к операции по удалению пупочной грыжи считаются:
- тяжелые сердечно-сосудистые заболевания, недавно перенесенный инфаркт или инсульт;
- беременность, особенно 2-3 триместр;
- пожилой возраст – от 80 лет и старше;
- цирроз печени;
- почечная недостаточность;
- сахарный диабет;
- варикозное расширение вен пищевода;
- инфекционные заболевания в острой стадии;
- нарушение свертываемости крови.
Герниопластика считается простой операцией, особенно при небольшом размере грыжи. Но и в экстренных случаях, при ущемлении или разрастании грыжевого мешка хирургическое вмешательство, как правило, проходит хорошо и успешно для пациента.
Удаление пупочной грыжи у взрослых и детей может быть выполнено традиционным методом (с помощью натяжения тканей, без применения имплантата) или с установкой эндопротеза. Имплантат представляет из себя сетку, которая укрепляет ослабевшую часть брюшины и способствует ее зарастанию новой тканью. Эндопротезы изготавливаются из разных материалов. Некоторые из них со временем рассасываются, оставляя после себя наросшие сверху собственные ткани. Другие остаются на месте и при необходимости могут быть извлечены. Операция с применением эндопротеза способствует уменьшению риска рецидива благодаря укреплению брюшной стенки.
Лапароскопический метод
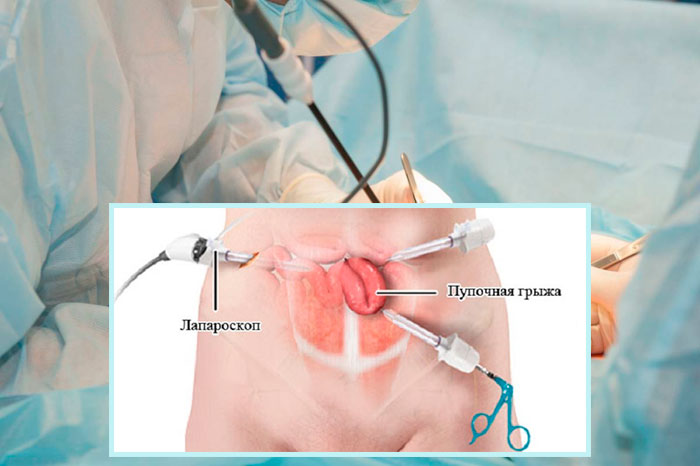
Около 25 лет назад стало возможным применение щадящего метода удаления пупочной грыжи – лапароскопического. Сейчас это основной и самый безопасный способ лечения грыж. Операция проводится через небольшие разрезы, в один из которых помещается камера, в другой – хирургические инструменты. Благодаря малой инвазивности снижается риск появления спаек, сокращается послеоперационный период. Швы после лапароскопии практически не заметны.
Лапароскопическая операция при пупочной грыже у женщин проводится в межменструальный период. При лапароскопии возможен как натяжной способ закрытия грыжевых ворот, так и установка сетчатого имплантата.
Однопортовая лапароскопия или метод одного прокола SILS стала применяться относительно недавно и быстро завоевала симпатии как хирургов, так и пациентов. Минус метода в том, что отверстие от прокола значительно больше стандартных.
Герниопластика методами Сапежко, Лексера или Мейо
Это традиционные способы проведения герниопластики, которые подразумевают закрытие грыжевых ворот с помощью натяжения тканей. Имеются некоторые отличия в ходе операций и показаниях к ним.
Метод Мейо чаще используют у людей с избыточным весом. Вокруг пупка делается два разреза в виде полумесяца, захватывающие лишние жировые отложения. Затем разрезается грыжевой мешок, убираются спайки и некротизированные ткани, внутренние органы вправляются в брюшину. Края грыжевого мешка горизонтально зашиваются. Апоневроз (так называется пластина из соединительной ткани, придающую прочность брюшной стенке) сшивают.
При операции по методу Сапежко делаются разрезы в виде вертикальных линий. После укладывания органов в брюшную полость производится послойное сшивание тканей. В остальном ход процедуры практически аналогичен методу Мейо.
Способ Лексера подходит для случаев, когда пупок и грыжевой мешок неразрывны. При необходимости (большой размер грыжи) в ходе операции пупок удаляется. Врач выполняет разрез в виде полумесяца вокруг опухоли. При срастании грыжевого мешка с пупком бывает трудно освободить его содержимое. Вскрывается дно или шейка грыжевого мешка, органы помещаются в брюшную полость. На шейку накладывают шов, сам мешок отсекается. Грыжевые ворота по методу Лексера закрывают наложением шелкового шва на апоневроз вокруг кольца и нескольких швов на прямые мышцы живота. После этого кожный лоскут, вырезанный в начале операции, возвращается на место и закрепляется с помощью узловых швов.
Операция на позвоночнике является серьезным хирургическим вмешательством, требующим высочайшего мастерства хирурга и правильной подготовки пациента. Хорошо спланированное и выполненное по протоколу, оно дает высокий шанс излечения, купирует болевой синдром, восстанавливает двигательную активность и улучшает качество жизни человека.
К оперативному лечению, ввиду его сложности и ответственности, прибегают в самых тяжелых случаях — при быстром прогрессировании заболевания, наличии осложнений и тяжелом течении, например, если был компрессионный перелом.
Операция проводится:
- Планово. После тщательной диагностики, при отсутствии противопоказаний
- Ургентно. По жизненным показаниям, после минимальной подготовки
Виды операций на позвоночнике
Оперативное лечение позвоночника выполняется с помощью множества методов, различающихся объемом, доступом и другими характеристиками. Для каждой патологии существует свой перечень наиболее часто используемых, среди которых как открытые, так и эндоскопические техники:
- Радиочастотная термоаблация
- Нуклеопластика (лазерная, плазменная, гидро-, механическая)
- Лазерная вапоризация
- Эндоскопическое удаление грыжи диска
- Микродискэктомия
Декомпрессивно-стабилизирующие операции предполагают выполнения декомпрессии ( интерламинэктомии, фораминотомии, гемиламинэктомии, ламинэктоми) с последующее стабилизацией:
- Межостистая фиксация
- PLIF (задний)
- ALIF (передний)
- XLIF (латеральный)
- TLIF (трансфораминальный)
Отдельно выполняются операции выполняемые при слабости костной структуры позвонков ( остеопоротическй патологический перелом, гемангома позвонка, метастаз в тело позвонка:
- Вертебропластика
- Кифопластика
Эти вмешательства заключаются во введении костного цемента ( метакрилата) в пораженный участок тела позвонка через иглу чрезкожно под контролем ЭОПа
Есть и другие виды операций, используемые в современной хирургии при лечении проблем шейного, грудного, крестцового и поясничного отдела. Большинство из них — малоинвазивные эндоскопические, позволяющие быстро и безопасно устранить имеющийся дефект.
Показания к операции
Цервикальный отдел — самый подвижный и богато иннервированный в позвоночнике. Мышечный каркас здесь анатомически недостаточно сильный. Поэтому патология в шейном отделе (межпозвонковая грыжа, спондилолистез) широко распространена и в короткие сроки приводит к осложнениям — нарушению циркуляции крови, шуму в ушах, головокружениям, обморокам, болям, парезам и параличам верхних конечностей. В тяжелой стадии возможны потеря зрения и слуха, дыхательная недостаточность.
Поясничный отдел испытывает наибольшую нагрузку. Повреждение в нем приводит к иррадиирующей боли в ногах, парезу, параличу нижних конечностей, нарушению деятельности органов малого таза. Сильные боли в пояснице также нередко сопровождают патологию поясничного отдела. Без своевременного лечения изменения могут быть необратимыми.
Лечение в медицинском центре “Мирт”
Многопрофильный медицинский центр “Мирт” предлагает широкий спектр медицинских услуг — диагностика, денервация для снятия болевого синдрома, оперативная хирургия, реабилитация.
К нам приходят с вопросами: Опасна ли операция? Сильно ли после нее болит? Нарастет ли хрящ? На все вопросы пациента с удовольствием ответит оперирующий хирург с 10-летним опытом:
Со своей стороны можем гарантировать, что приложим все усилия, и прооперируем быстро и точно. Читайте отзывы на сайте и приходите к нам лично!
Преимущества оперативного лечения в медцентре “Мирт”:
- Эффективность, безопасность
- Сохранение объема функций
- Стационарное лечение 4-7 дней
- Купирование болевого синдрома
- Минимальная частота осложнений
- Минимальная травматизация тканей
- Короткий восстановительный период
Как делают операцию?
Это четко распланированный и отлаженный процесс. Ход оперативного вмешательства осуществляется по заранее составленному протоколу под рентгенологическим и видеоконтролем. Изначально пациент проходит диагностику, чтобы выявить противопоказания. Если их нет, назначается дата операции.
- Перед вмешательством делается легкая премедикация, чтобы снять чувство тревоги
- Проводится обезболивание. Это современный комбинированный севофлюрановый наркоз. За состоянием пациента следит анестезиолог
- Выполняется доступ к операционному полю. При эндоскопических методах размер разреза — 2 см. При декомпрессивно –стабилизирующих вмешательствах размеры разреза больше
- Проводится обработка участков кости, декомпрессия сдавленных нервных корешков, удаление пульпозного ядра
- Заключительный этап – стабилизация , зависит от вида операции
- Проводят контрольную диагностику. Если достигнута цель операции, то накладывают швы
В среднем, работа операционной бригады занимает 1,5-4 часа. Сколько длится, зависит от объемов, степени сложности, доступа и какая выбрана металлоконструкция для вмешательства. Высокотехнологичные эндоскопические методики позволяют сократить длительность лечебного процесса.
Из операционной пациент поступает в палату интенсивной терапии или в стационар. Наблюдение от 4 до 7 суток. Нельзя сидеть. Нужен корсет. На время лечения выдается больничный лист.
Возможно ли лечение грыжи позвоночника без операции?
Пациенты нашего многофункционального центра “Мирт” часто интересуются, можно ли избавиться от болезни без операции? Безусловно, но далеко не в каждом случае. При значительном стенозе или секвестрированной грыже, консервативно вылечиться не удастся.
Многие попадают к нам, когда время уже упущено — дегенеративно-дистрофические процессы или травмы стали причиной сильного болевого синдрома, параличей и обездвиживания. Впереди инвалидность. В этом случае консервативное лечение, такое как таблетки или инъекции, не будет иметь эффективности, и рекомендована операция.
Современная оперативная хирургия тяготеет к малоинвазивным процедурам. У них хорошая статистика выздоровления. Поэтому бояться операции не стоит.
Послеоперационный период
В зависимости от степени сложности и обширности хирургического вмешательства пребывание в стационаре займет от 4 до 7 дней. При микрохирургическом или эндоскопическом удалении грыжи и, вставать пациенту можно в первые сутки. В более сложных случаях — лишь на 2-3-е сутки.
Нельзя держать спину согнутой, делать крупно-амплитудные движения. В первые две недели все движения должны быть спокойные, размеренные, чтобы не спровоцировать расхождение швов или отторжение вживленных эндопротезов.
Восстановление в послеоперационный период занимает от 2 до 12 мес. Необходимо принимать препараты, рекомендованные лечащим врачом. Придерживаться специальной диеты.
Трудоспособность восстанавливается спустя 2 мес. Некоторым может быть рекомендован легкий труд и сокращенный рабочий день. Категорически запрещены на срок до года любые тяжелые физические нагрузки, в том числе — занятия спортом.
Реабилитация после операции на позвоночнике
Это комплекс процедур, направленный на восстановление полноценного объема движений в позвоночнике. Благодаря проведенной операции удален дефект, мешавший его функционированию, теперь важно убрать последствия, восстановить выносливость и двигательную активность. В этом помогает реабилитация и восстановление позвоночника.
От этих процедур во многом зависит успех лечения — отсутствие осложнений, рецидивов, скорость восстановления тканей. Необходима реабилитация даже после малоинвазивных хирургических вмешательств, поэтому, посещая наш центр, так важно слушать и выполнять все предписания врача-реабилитолога.
Цели периода реабилитации у каждого свои. Если обобщить, они сводятся к:
План реабилитации для каждого пациента создается индивидуально. Одним нужно восстановить объем функций, а другим — буквально учиться ходить заново. Несколько недель нельзя сидеть, поэтому многие процедуры выполняются лежа или стоя.
После операции восстанавливается чувствительность, и может усилиться боль. Ощущение, как будто горят ноги. Обязательно нужно рассказать об имеющейся симптоматике лечащему врачу и реабилитологу. Используя разные подвиды реабилитационной терапии, можно избавиться от дискомфорта!
Физиотерапия
Стимулирует регенеративные процессы, ускоряет ранозаживление, способствует обезболиванию, улучшает микроциркуляцию и остеосинтез. В нашей клинике применяется УВТ, лазеро- и ультразвуковая терапия, гало- и прессотерапия, озоно- и электролечение, квантовая и ударно-волновая методики, магнитотерапия и компьютерное вытяжение позвоночника.
Массаж медицинский
Позволяет восстановить утраченную чувствительность, стимулирует кровообращение, позволяет разработать мышцы.
Пассивная механотерапия
С помощью специальных медицинских роботов мягко и безболезненно разрабатываются неподвижные конечности. Рекомендовано после параличей.
Кинезитерапия
В нашем центре действует сразу два направления — работа на многофункциональных тренажерах и нейромышечная активация. С их помощью осуществляется стабилизация позвоночника за счет активации мышечной цепи — группы глубоких и поверхностных мышц (поперечной мышцы живота, многораздельной мышцы), осуществления правильных движений, формирования двигательного стереотипа и обезболивания.
Занятия протекают безболезненно, комплексно и с постоянным прогрессом — увеличением дозированного лечебного действия. Это позволяет добиваться поставленных целей в короткие сроки.
Специалисты нашего центра хорошо знают и любят свою работу, ежедневно помогая сотням человек возвращаться к привычному образу жизни. Благодаря помощи профессионалов МЦ “Мирт” срок восстановительного лечения минимален, и уже скоро вы сможете наслаждаться всеми красками жизни!
ЛФК после операции на позвоночнике
Это немаловажная часть реабилитации после операции. Упражнения улучшают тонус, кровообращение. Занятия проводятся в зале МЦ “Мирт” на тренажерах и с помощью специального оборудования.
Пациентам необходимы и домашние занятия. Посильная лечебная гимнастика, зарядка, соблюдение режима активности, богатая питательными веществами и витаминами диета. Возможно, потребуются сеансы психотерапии, особенно — после серьезных травм позвоночника.
Комплекс из всех доступных методов и активное сотрудничество врача и пациента на всех этапах после операции — залог быстрого и полноценного выздоровления.
Записаться на прием и узнать больше об оперативной хирургии позвоночника в нашем многофункциональном центре можно по телефону +7 (4942) 334-911. Звоните, будем рады помочь!
Удаление пупочной грыжи - единственная эффективная методика лечения грыжевого дефекта в области пупочного кольца. Способ проведения хирургического вмешательства подбирается индивидуально, учитывая особенности конкретного случая.
В современной хирургии отдается предпочтение щадящим и эффективным технологиям иссечения пупочных грыж, после которых отсутствуют осложнения и длительный реабилитационный период. Особенно актуальная малоинвазивная хирургия 1 дня, которая позволяет быстро решить проблемы здоровья, не выпадая из привычного ритма жизни.
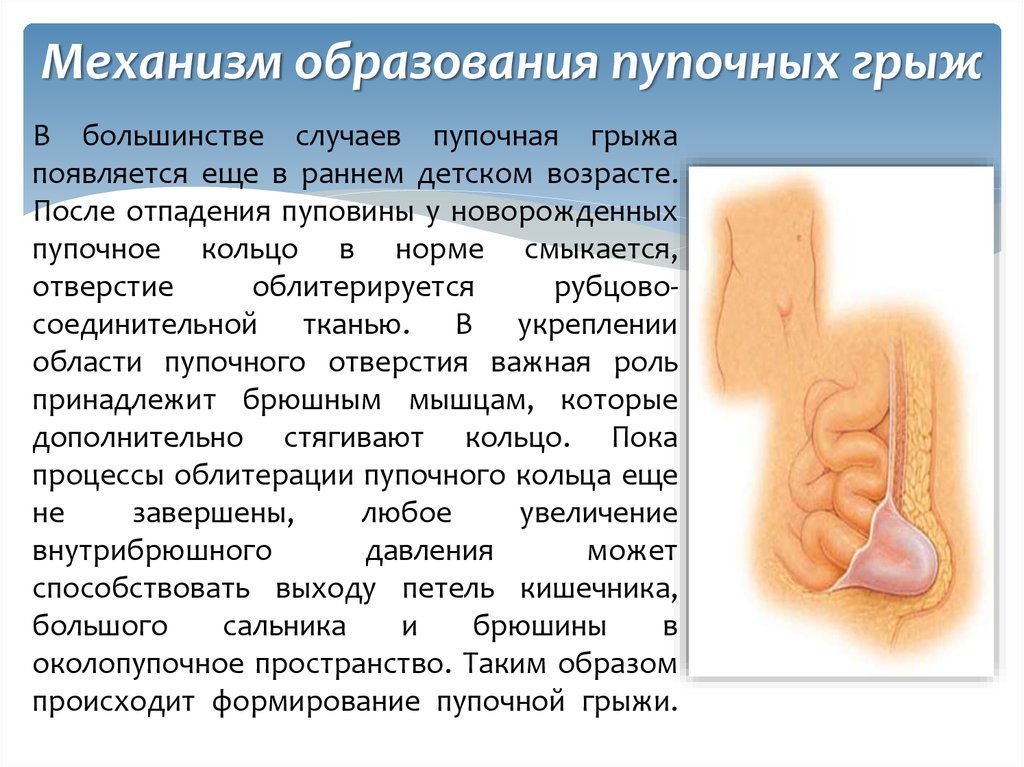
Образование отверстия в области пупочного кольца является началом формирования пупочной грыжи. Когда щель расширяется, в нее начинает выпадать сальник, а из кожи и брюшины образуется мешок. По мере его увеличения, в него выпадают внутренние органы, расположенные в брюшной полости. Таким образом над пупком появляется выдающееся наружу выпячивание с частями этих органов, которого в норме быть не должно.
Сама по себе грыжа (отверстие в пупочном кольце) угрозы для здоровья не несет. По сути это просто промежуток между ослабленными волокнами сухожилий или мышц. Опасность представляет ущемление в нем части органа, когда происходит резкое смыкание его краев, при этом грыжа остается за пределами брюшной полости.

Обычно образование пупочной грыжи у взрослых сопровождается яркой симптоматикой, которая указывает на развитие патологии:
- пупок начинает выпирать, над ним появляется округлая опухоль, мягкая и безболезненная на ощупь;
- выпячивание свободно вправляется внутрь брюшной полости, исключение: образование спаек между тканями грыжевого мешка и стенкой живота в запущенном случае, в этом случае пупочная грыжа становится невправимой;
- болезненные ощущения и дискомфорт после физической нагрузки, во время сильного кашля;
- иногда появляются приступы тошноты.
Независимо от пола, пупочная грыжа может появиться в любом возрасте. Но чаще всего дефект образуется у малышей и людей пожилого возраста. У человека старше 45 лет присутствуют возрастные изменения, в результате которых мышцы и сухожилия приходят в ослабленное состояние.
Слабость соединительной ткани наблюдают у людей с генетической предрасположенностью, нарушением метаболических процессов, снижающих выработку коллагена. У женщин истончение пупочной фасции происходит после длительного растяжения передней стенки живота во второй половине беременности.
К слабости соединительных тканей приводят гормональные колебания, которые появляются в период менопаузы, при неправильной функциональности яичников и центров в головном мозге, участвующих в регуляции гормонального фона.
В группу риска формирования пупочной грыжи входят:
- больные с хроническим поражением органов дыхательной системы (при наличии бронхиальной астмы, бронхита), а также курильщики из-за постоянного кашля;
- люди, страдающие хроническими запорами из-за неправильного питания, нарушения работы кишечника при заболеваниях органов пищеварительной системы;
- пациенты, которые перенесли операции по поводу лечения патологий органов брюшной полости с рубцом на пупке, такие грыжи называют послеоперационными;
- мужчины и женщины, занятые тяжелым физическим трудом с поднятием тяжестей, или, наоборот, те, которые ведут малоподвижный образ жизни;
- люди с ожирением, наличие лишнего веса сопровождается растяжением и ослаблением тканей вокруг пупочного кольца, гормональными нарушениями.
Обследование квалифицированным специалистом начинается с выслушивания жалоб пациента, уточнения принадлежности к группам риска, описанным выше. Далее следует осмотр пациента в вертикальном и горизонтальном положении. В большинстве случаев предварительная постановка диагноза происходит именно по внешним признакам, а также по результатам пальпации пупочного кольца.
При появлении затруднений с выявлением пупочной грыжи, а также для уточнения характера содержимого грыжевого мешка, назначают:
- сонографию (ультразвуковое исследование) брюшной полости;
- герниографию - изучение грыжи при помощи рентгеновских лучей;
- магнитно-резонансную томографию (при необходимости) - такое исследование актуально для обследования полных пациентов, а также при неоднозначных результатах ранее проведенных исследований;
- ФГДС - для изучения состояния органов пищеварительного тракта.
Предоперационная подготовка начинается сразу после принятия решения о проведении операции по иссечению пупочной грыжи. К подготовительному этапу нужно отнестись с полной серьезностью. От качества ее проведения зависит исход хирургического лечения.
В первую очередь следует изменить питание в сторону снижения калорийности с исключением тяжелой пищи. Благодаря переходу на легкую диету, перед операцией по удалению грыжи получится немного похудеть, нормализовать работу кишечника, уменьшить газообразование. Для этого из рациона исключают:
- жирные сорта мяса и рыбы;
- первые блюда на насыщенном мясном, рыбном или грибном бульоне;
- молоко и молочные продукты с высоким процентом содержания жира;
- сырые фрукты и овощи, в частности цитрусовые, виноград, капусту, лук, чеснок и другие;
- свежую выпечку, торты, шоколад;
- газированные напитки, алкоголь.
Накануне операции нужно провести необходимые гигиенические процедуры: принять душ, удалить волосы с живота, провести очищение кишечника при помощи классической или медикаментозной клизмы.

Для успешного удаления пупочной грыжи без неприятных последствий осложнений, хирург назначает ряд исследований:
- общий анализ крови и мочи;
- биохимию крови;
- коагулограмму для определения уровня свертываемости крови;
- электрокардиограмму, чтобы оценить состояние сердечно-сосудистой системы;
- флюорографию;
- анализ крови для определения группы крови и резус-фактора;
- исследование на ВИЧ, гепатит;
- кровь на реакцию Вассермана (RW) - экспресс-диагностику сифилиса (для исключения данной болезни).

Иссечение пупочной грыжи, как и любая другая операция имеет противопоказания. Хирургическое лечение не проводят или откладывают:
- если у пациента сердечная недостаточность в стадии декомпенсации;
- при острых вирусных или инфекционных заболеваниях;
- при обострении хронических патологий;
- если больная - беременная женщина (2-3 семестр беременности);
- при неудовлетворительной работе почек и печени;
- если пациент недавно перенес инфаркт или инсульт;
- при варикозном расширении вен пищевода;
- при плохой свертываемости крови;
- при тяжелом течении сахарного диабета.
Герниопластика относится к категории простых операций, особенно при неосложненной пупочной грыже небольшого размера. Хотя сегодня, благодаря большому опыту лечения грыж, даже при ущемлении, значительном увеличении грыжевого мешка, развитии неотложного состояния, операция проходит для пациента легко и просто.
Операция по удалению пупочной грыжи у взрослых предусматривает применение различных хирургических методик, но проходит по одному сценарию:
- хирург выделяет грыжевой мешок;
- находящиеся в грыже внутренние органы извлекает и возвращает в правильное анатомическое положение;
- грыжевые ворота закрывает собственными тканями апоневроза пациента или укрепляет сетчатым эндопротезом.
Это полостная операция с открытым доступом - через большой разрез на животе. Данная методика известна давно. Если ранее ее применяли для всех пациентов, сегодня открытый метод используют для выполнения экстренного удаления грыжи по неотложным показаниям, а также при наличии противопоказаний к лапароскопии.
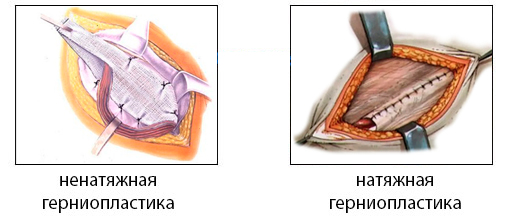
Открытая герниопластическая операция бывает 2 видов, которые отличаются только методом перекрытия грыжевых ворот:
- Натяжная: грыжу устраняют собственными тканями пациента, апоневроз натягивают внахлест с двух сторон и сшивают. Выполнение такой методики возможно при отличном состоянии соединительной ткани. Сегодня грыжесечение натяжным открытым способом используют для удаления маленькой пупочной грыжи у детей.
- Ненатяжная: предусматривает использование сетчатого эндопротеза, который увеличивает прочность пупочного кольца. В остальном операция ничем не отличается от других методов.
Уже прошло около трех десятилетий с того момента, как стал доступен щадящий метод лечения грыжи. Это лапароскопическая операция по удалению пупочной грыжи, которая наглядно демонстрирует все преимущества малоинвазивной хирургии:
- быстрое проведение - длится около 1 часа;
- минимальный травматизм - хирургу не нужно разрезать переднюю брюшную стенку, для устранения грыжи достаточно сделать несколько маленьких (0,5-1 см) проколов на животе;
- маленькая кровопотеря - 40-50 мл за всю операцию;
- коатковременное пребывание в стационаре - при хорошем самочувствии пациента выписывают на 2-3 день;
- отсутствие послеоперационных болей;
- нет послеоперационных осложнений;
- отличный косметический эффект - на животе нет большого некрасивого рубца;
- быстрое восстановление - через 7-10 дней после операции.
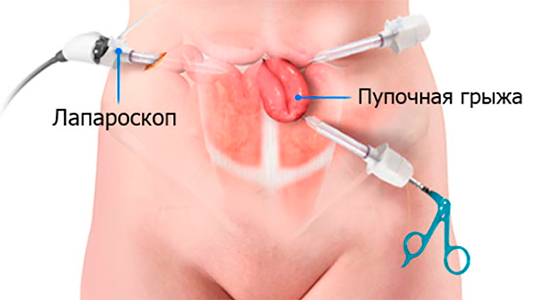
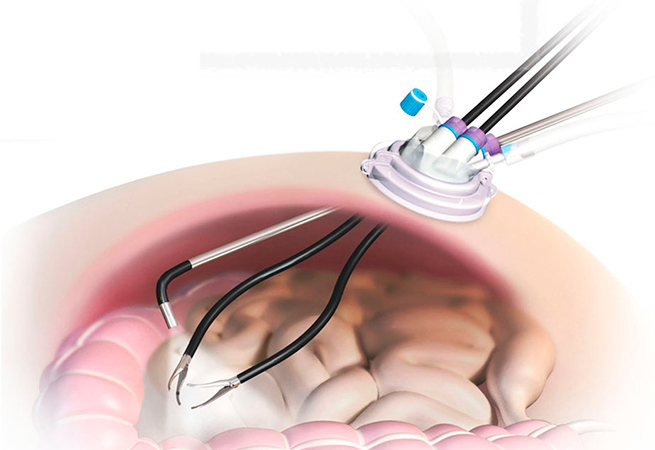
Лапароскопическая операция проводится через 3-4 прокола при помощи эндоскопического прибора - лапароскопа. Его и хирургические инструменты вводят в проколы. Прибор оснащен осветительными элементами и маленькой видеокамерой, которая передает увеличенное изображение внутренней поверхности брюшной полости на экран монитора.
Благодаря этой трансляции, хирург контролирует свои действия и выполняет сложные манипуляции внутри живота. По окончании операции инструменты и лапароскоп вынимают, а на проколы накладывают швы, которые после заживления практически незаметны.
Это малоинвазивные манипуляции, которые позволяют с минимальной травматизацией закрыть грыжевые ворота. В случае применения лазерной технологии пупочную грыжу убирают при помощи лазерного луча. Такой способ исключает кровотечения и травмирование местных тканей.
Радиоволновая методика предусматривает использование радиохирургического ножа (электрода). Он излучает радиоволны, необходимой для удаления грыжи волны. Данный метод позволяет с минимальной травматизацией закрыть дефект, исключить риск развития гнойных осложнений и повторного формирования грыж.
Насколько легко и быстро пациент восстановится после иссечения пупочной грыжи, зависит от способа операции, состояния больного до хирургического лечения, самодисциплины, соблюдения рекомендаций врача. Кроме того, скорость выздоровления зависит от качества метаболических процессов в организме больного, а также возраста: доказано, что у пожилых людей восстановление после лечения грыжи длится долго, а у детей очень быстро. Предварительно можно ориентироваться на эти сроки:
- восстановительный период после лапароскопической операции составляет 7-10 дней;
- после герниопластической операции по Мейо или другим открытым способом - 4-12 месяцев.
Неправильное поведение после хирургического вмешательства может перечеркнуть все ранее проведенное лечение. Чтобы этого не случилось, необходимо соблюдать простые правила:
- избегать тяжелых физических нагрузок;
- не поднимать тяжести - допустимый максимум 5 кг;
- тщательно соблюдать гигиену, чтобы не допустить инфицирования раны (особенно если рубец большой);
- в первое время нельзя принимать не только ванну, но и душ, лучше обтереться мокрой мочалкой или полотенцем;
- ходить в баню и сауну нельзя целый год;
- заниматься лечебной гимнастикой по назначению врача;
- придерживаться послеоперационной диеты.

Блюда, рекомендуемые для послеоперационного меню:
- полужидкие проваренные каши на воде: гречневая, овсяная;
- рубленые паровые котлеты из диетического мяса;
- супы, сваренные на овощном бульоне;
- вареные или запеченные овощи и фрукты;
- блюда из нежирной рыбы;
- нежирный кефир, творог, йогурт, простокваша.
После операции, проведенной малоинвазивным способом, жесткие ограничения не требуются. Вставать и ходить пациентам разрешают в первый день после операции. Возможность возвращения к привычным физическим нагрузкам озвучивает врач. В первое время их ограничивают, спортивные занятия заключаются только в выполнении комплекса лечебной гимнастики. После заживления швов полезно плавание, пешие прогулки на свежем воздухе.
После открытой операции рекомендуется соблюдать постельный режим. Когда можно самостоятельно вставать, скажет врач. Физическая активность будет постепенно восстанавливаться. Если движения вызывают боль, их нужно прекратить и сообщить об этом хирургу. Заниматься спортом и вести привычный образ жизни можно будет не ранее чем через полгода после операции, проведенной открытым способом.
Медицинское изделие, предназначенное для предупреждения осложнений, как до, так и после операции по удалению пупочной грыжи для мужчин и женщин. Это эластичный пояс различной высоты, регулирующийся в длину при помощи дискретной или обычной застежки велкро (липучки).
Его подбирают по размеру, учитывая обхват талии (правильно измерять в положении лежа с предварительно вправленной грыжей), и рост пациента. В идеале абдоминальный ортез должен перекрывать грыжу на несколько см сверху и хорошо прилегать, не вызывая затруднения дыхания. После операции его рекомендуют носить в течение первых 3-6 месяцев, не снимая. В последующем, до полного формирования рубца, надевать на время физической нагрузки.
Читайте также:

