Сколько дней на больничном после удаления почки со злокачественной опухолью
Опубликовано: 16.05.2024
Пациентам с почечной недостаточностью, кистой или пороками развития органа нередко назначается его удаление. Многие из тех, кому предстоит проведение сложной хирургической операции, задумываются о возможных серьезных последствиях для своего здоровья. Каким будет состояние организма, предсказать сложно, поскольку все зависит от исхода самого вмешательства и осложнений, неизбежно возникающих после него.
Чаще всего у пациентов в позднем периоде отмечается развитие таких состояний:
- пневмонии;
- инсульта;
- тромбофлебита;
- сердечной недостаточности;
- инфаркта миокарда.
У некоторых людей отмечаются нарушения в работе селезенки, надпочечников. Кроме того, в первое время адаптационного периода здоровая почка начинает увеличиваться в размерах, поскольку выполняет функции обоих органов. Поэтому с целью уменьшения нагрузки пациент вынужден придерживаться особого образа жизни и заниматься восстановлением собственного здоровья. В связи с этим резонным считается вопрос: дают ли при удалении почки инвалидность, и какие документы для этого необходимо предоставить.
Реабилитация
Нефрэктомия — очень сложная и опасная операция. Для полного восстановления пациенту необходимо пройти курс реабилитации, который длится минимум 1 год. Скорость адаптации организма к новым условиям существования зависит от методики проведения хирургической процедуры, наличия каких-либо негативных последствий, возраста и здоровья пациента.
Также следует учитывать тот факт, что единственной почке теперь придется испытывать двойную нагрузку, из-за этого она постепенно разрастается, становится более объемной. Чтобы максимально облегчить работу органа, пациенту рекомендуется придерживаться специального питания. Курс восстановления после нефрэктомии включает:
- Тщательную гигиену половых органов;
- Активные пешие прогулки на свежем воздухе;
- Закаливание и защиту от переохлаждения;
- Профилактику инфекционных заболеваний;
- Соблюдение строгой диеты.
Интенсивные занятия спортом с поднятием тяжестей запрещены. Достаточно простой гимнастики с незначительными утяжелителями. Чтобы оценить эффект от хирургического лечения, важно регулярно посещать медицинского специалисты, проводить контрольные обследования. Все результаты фиксируются официально, в специальных медицинских документах.
Получение инвалидности после удаления почки
Согласно законам Российской Федерации отсутствие одной почки не является весомым аргументом для получения инвалидности. Однако существует ряд поправок, позволяющих сделать исключение и решить вопрос положительно для пациента, взрослого или ребенка.
Основания для присвоения инвалидности
Многие полагают, что сложнейшая операция и поставленный диагноз дает пациенту какие-то преимущества, ведь он уже не может выполнять, как раньше, свои функции, заниматься трудовой деятельностью и вести прежний образ жизни.
Но следует знать, что группа инвалидности присваивается при наличии трех обстоятельств:
- нарушение здоровья пациента вследствие сложных расстройств в работе организма;
- неспособность самообслуживания, потребность в помощи и услугах другого человека;
- необходимость проведения реабилитационных мероприятий и социальной защиты.
Если у человека присутствует одно или несколько из этих условий, его отправляют на комиссию МСЭ, предоставив полный пакет документов. Та в свою очередь, обязана рассмотреть ситуацию – давать или нет инвалидность и принять соответствующее решение.
Необходимый перечень документов
Чтобы экспертная комиссия рассмотрела заявление о присвоении инвалидности независимо от степени впервые, необходимо предоставить полный пакет документов, перечень которых установлен на законодательном уровне.
- заявление по установленному образцу;
- документы, подтверждающие личность – свидетельство о рождении, паспорт, ИНН;
- направление, выданное лечащим врачом для прохождения освидетельствования;
- полная выписка из медицинской карты пациента;
- документы, способные дополнить картину состояния здоровья;
- результаты пройденных исследований (УЗИ, МРТ, ЭКГ, лабораторные анализы);
- заверенная в нотариальной конторе копия трудовой книжки и оригинал для сравнения;
- справка, характеризующая наличие трудовой деятельности и ее условия;
- характеристика, предоставляемая учебным заведением (для обучающихся лиц);
- пенсионное удостоверение, страховой полис.
В случае выполнения процедуры повторного освидетельствования к уже имеющемуся пакету следует прибавить ИПР и справку об инвалидности. Если решение принимается в пользу пенсионера, то он обязан обратиться для оформления документов в Пенсионный фонд и Управление соцзащиты, где ему назначаются выплаты в размере, положенном при его новом статусе. Кроме того, он получает льготы на оплату коммунальных услуг, а также приобретение лекарственных препаратов по скидкам или бесплатно. Военнослужащий должен обратиться к руководству, которое будет ходатайствовать о предоставлении ему льгот. Получив отказ, человек может обжаловать решение комиссии в районном суде или на уровне области.
Обследование для прохождения МСЭ
Для получения медицинского направления для предоставления его в комиссию медико-социальной защиты пациент обязан пройти комплексное обследование всего организма. Данная диагностика включает следующий перечень процедур:
- общие клинические анализы крови и мочи;
- определение в динамике уровня мочевины и креатинина в крови до и после терапии;
- экскреторная урография и рентген сохранившейся почки для оценки ее функциональности;
- крупнокадровая флюорограмма;
- УЗИ печени;
- обзорная рентгенограмма легких.
Группы инвалидности и основные критерии их назначения
На сегодняшний день выделяют три группы инвалидности, каждая из которых может быть присвоена пациенту только при наличии определенных условий. В любом конкретном случае изучается само заболевание, прогнозы, предоставляемые лечащим врачом. Также изучению подлежат документы и результаты диагностики. Только поле этого принимается решение о возможности присвоения определенной категории инвалидности.
III группа. Предполагает частичное ограничение функциональности и нормальной жизнедеятельности пациента. Присваивается лицам, работающим на тяжелых производствах, после перенесенного вмешательства и при наличии раны, которая находится в стадии заживления. Ее назначают людям, чья квалификационная категория временно снижена из-за уменьшения объема трудовых обязанностей.
II группа. Присваивается лицам, у которых отмечаются выраженные ограничения жизнедеятельности. Это обусловлено сомнительным прогнозом после перенесенного радикального вмешательства, при наличии хронической почечной недостаточности в оставшемся органе, которая требует длительной терапии, а также рака выше IIБ стадии, когда исход лечения прогнозируется как неблагоприятный.
I группа. Назначается при серьезных функциональных ограничениях, а также в случае неспособности самостоятельного жизнеобеспечения и необходимости регулярной помощи другого человека. Как правило, такие состояния считаются характерными для терапии раковых опухолей IV стадии.
Группа, присваиваемая после удаления почки
Пациенты, перенесшие сложную операцию, часто на форумах ищут ответ на вопрос: если удалили одну почку, положена ли инвалидность. Несмотря на четкие правила и указания, чаще всего инвалидность после удаления почки присваивают.
Современные критерии присвоения инвалидности достаточно строгие, поэтому пациент должен предоставить действительно серьезные основания для подтверждения своей ограниченной дееспособности. Вследствие этого члены комиссии могут присвоить II или III группу.
Данные категории считаются ограниченными, и в зависимости от того, какую именно группу инвалидности дают человеку после удаления почки, придется проходить процедуру переосвидетельствования спустя год или два. При этом он заново должен пройти обследование, а результаты предоставить комиссии.
Как убрать кисту с почки?
Если обнаружена киста на почке, следует обратиться к врачу для отслеживания опасности этого патологического состояния. Киста выглядит как полость – доброкачественное новообразование, заполненная серозным жидким веществом, возникшая из паренхимы и имеющая тонкие стеночки, в составе которой соединительная ткань. Размер кисты бывает более 10 см. Встречается новообразование довольно часто.
Обычно, врожденная патология не опасна для человека, так как она не увеличивается, а остается в тех же пределах, в каких была изначально. Киста почки, возникшая вследствие перенесенных почечных болезней или травмы, может нести угрозу для здоровья:
- в процессе роста образование давит на паренхиму и сосуды;
- возникает инфекционный очаг;
- новообразование может стать злокачественным.
Боли в поясничном отделе или подреберье, а также обнаружение уплотнения при пальпации и появление крови в моче являются симптомами, требующими немедленного обращения к врачу.
По каким причинам появляется болезнь?
Киста – полость разросшегося эпителия канальцев почек. Образуется по таким причинам:
Народный способ очищения почек! По этому рецепту лечились наши бабушки…
Очистить почки легко! Нужно во время еды добавить…
- долговременный воспалительный процесс почек;
- если есть почечные инфекции;
- присутствие конкрементов в мочевыделительной системе;
- затруднение выведения мочи;
- почечная недостаточность;
- туберкулез почек;
- гиперплазия простаты;
- повышенное давление;
- слабый иммунитет;
- старение организма.
Полости имеют свойство разрастаться. Хронические болезни мочевыводящей системы, травмы почек, переохлаждение – причины развития новообразования.
Возможны врожденные аномалии в почках, возникающие на генетическом уровне из-за сбоя в хромосомах и под воздействием внешних факторов при внутриутробном развитии плода:
- беременность, во время которой употреблялся алкоголь;
- зависимость от сигарет;
- не вылеченные внутриутробные инфекции.
Существует вероятность, при которой киста маленького размера начнет рассасываться сама.
Новообразование до 5 см не проявлять себя и обнаруживается только на УЗИ, при этом возможно обойтись консервативным лечением и контролированием размера и состояния полости у нефролога. При кистах от 5 см до 10 см и более будут беспокоить боли.
Кисты отличаются по форме и месту возникновения и подразделяются на:
- паренхиматозные;
- синусные;
- солитарные.
А также полости, наполненные разными видами жидкости, будут лечиться в каждом случае индивидуально:
- серозная жидкость не представляет угрозы заболевшему;
- геморрагическая, содержащая кровь, подлежит неотлагательному лечению;
- гнойная требует удаления инфекции.
Симптомы проявления патологии
В большинстве случаев наличие кисты обнаруживается при проведении УЗИ и рассасывается самостоятельно. Так как зачастую симптоматика отсутствует, пациент может даже не догадываться, о присутствии кисты. Симптомы возникают, если новообразование разрастается и сдавливает соседние органы, такие как:
- увеличенная размером почка;
- боль в области поясничного отдела;
- усиление болей по причине физического труда и нагрузок;
- с нарушением выводится моча;
- кровяные примеси в урине;
- затруднение почечного кровообращения;
- завышение диастолического давления.
Осложнения при новообразованиях в почках
Обычно, киста не опасна, но в 5% случаев возникают осложнения:
- нагноение;
- кровотечение;
- разрыв.
В этой ситуации требуется немедленное оперативное вмешательство.
За кистами размером меньше 5 см ведется постоянное наблюдение нефролога. Плановое удаление хирургическим путем предлагают, если:
- киста имеет большой размер и давит на соседние ткани и органы;
- мучают постоянные сильные боли;
- возникает артериальная гипертензия;
- образуется кровоизлияние из почки;
- нарушается отток урины;
- происходит инфекционное заражение;
- существует угроза разрыва полости.
Открытое оперативное вмешательство проводят:
- при нагноении в почках;
- если киста разорвалась;
- при перерождении новообразования в рак почки;
- если есть сопутствующие урологические болезни.
При всех остальных ситуациях удаление кисты производится эндоскопическим или лапароскопическим путем. Однако, операции могут привести к травмам почки и не исключают рецидив болезни. Поэтому стоит попробовать лечиться медикаментами или народными средствами. Может ли киста рассосаться, если проводить лечение без операции? Да, возможно. Доброкачественные новообразования хорошо поддаются лечению, хотя это продолжительный процесс.
Диагностика заболевания
Для выявления кисты необходимо обследование у уролога, нефролога. А также нужно:
- сдать анализы крови и мочи;
- сделать УЗИ;
- провести контрастную рентгенографию;
- урографию;
- при осложненном кистозе назначается томография.
Эти исследования определят вид, форму и размеры патологии, покажут состояние новообразования и поможет специалисту определить как лечить кисту на почке.
Если возникает размер новообразований более 6 см делают пункцию содержимого полости.
Лечение заболевания
По результатам обследования врач определяется с методикой, при помощи которой возможно вылечить кисту. В 95% – это медикаментозное лечение кист почек и применение народных методов. Если кистоз не несет угрозы жизни пациента можно ограничиться лечением симптомов:
- снять воспаление;
- купировать боль;
- возобновить вывод мочи.
Последующее состояние нужно постоянно наблюдать и контролировать.
Лечение длится приблизительно 1 месяц. Назначаются лекарства, чтобы остановить рост полости и убрать причины ее возникновения:
- антибиотики;
- противовоспалительные средства;
- обезболивающее и спазмолитики;
- препараты, которые нормализуют давление;
- комплексы, содержащие витамины и минералы;
- иммуномодуляторы.
Использование народных средств
Как вылечить дома кисту на почке, что делать чтобы рассосалась? Нужно использовать народную медицину, предварительно проконсультировавшись у врача, чтобы исключить побочных ситуаций и не запустить течение болезни. Наибольший результат достигается, когда проводиться лечение народными средствами и лекарственными медпрепаратами обоюдно.
Прием народных средств от кисты почки разрешается вводить после полного обследования и проверки на аллергические реакции, а также индивидуальную переносимость компонентов. При этом каждое полугодие киста почки диагностируется, чтобы не усугубить состояние больного и не пропустить осложнений. Если существуют какие-либо противопоказания, то эта терапия категорически запрещена.
Рецепты
Доступное лечение – это обыкновенный зеленый чай с использование молока и меда, нужно выпивать 2 чашки в сутки с утра и вечером.
Самая популярное растение для лечения кисты – лопух, используют листья и корни. Листья перетирают в кашицу и принимают по 1 ч. л. 2 раза в день. Или делают настойку из корневища лопуха.
И также для того чтобы стала меньше киста почки используют корень девясила. Для этого нужно к 30 гр. измельченного корневища вылить 3 л воды и добавить 30 гр. дрожжей, настаивают двое суток, пьют 120 мл после еды, когда используется весь настой сделайте перерыв на 21 день и опять повторите курс.
Корень одуванчика измельчают и наливают 200 гр. кипятка, настаивают 15 мин. и пьют треть стакана дважды в день на протяжении 5 суток. Или делают настой из 2 ст. л. корня одуванчика и 5 ст. л. почечного чая, оставить на 5 часов и выпивают по 100 мл каждые 3 часа. Если лечение регулярно, киста будет уменьшаться.
Хороший результат будет от использования травяных настоек:
- Ромашка;
- Календула;
- Зверобой;
- Тысячелистник;
- боровая матка;
- красная щетка;
- зимолюбка;
- листья брусники.
Одну чайную ложку любой травы настаивают, залив 1 стаканом кипятка и пьют по 70 гр. 3 раза в день 7 суток.
Эффективна будет спиртовая настойка из травы золотого уса. Для этого 50 гр. цветков заливают 500 гр. водки и оставляют настаиваться 10 дней. Дальше употребляют по схеме: сначала используют от 10 капель, каждый день выпивая на одну каплю больше, 25 суток, а затем продолжают прием, наоборот, ежедневно уменьшая на каплю.
Проведите лечение березовым дегтем: 3 раза в день выпейте по 3 капли вместе с 1 стаканом молока, 3 суток, затем следующие 3 дня по 15 капель, и последующие 4 дня по 7 капель. Потом перерыв 10 дней и повторить прием по обратной схеме.
Диета при кистозе
Если образуется киста в почке необходимо соблюдать особую диету, чтобы не допустить осложнений и уменьшить нагрузку на мочевыделительную систему. Нужно сократить или вообще убрать соль из питания. А также исключить потребление:
Что такое почка?
Почка является органом, который играет роль «фильтра», способствующего очищению крови от различных продуктов обмена веществ («отходов» организма). Обычно у каждого человека имеются две почки, расположенные забрюшинно ниже диафрагмы справа и слева от позвоночника. Почки вырабатывают мочу, которая затем по мочеточникам поступает в мочевой пузырь, где накапливается между мочеиспусканиями. Для нормальной жизнедеятельности организма достаточно функции единственной почки.
Что такое радикальная нефрэктомия?
Предложенная Вам операция заключается в удалении почки, в которой обнаружена опухоль. Врач объяснит Вам, почему невозможно сохранить хотя бы часть почки. Тип опухоли (доброкачественная или злокачественная) будет окончательно определён после операции при микроскопическом исследовании. Операция является необходимой, поскольку при отсутствии лечения имеющаяся опухоль может начать проявлять себя болями, появлением примеси крови в моче, лихорадкой. Если опухоль злокачественная, то исключительно хирургическое лечение позволит избежать прогрессирования заболевания.
Существуют ли другие методы лечения?
Только предложенная Вам операция позволяет одновременно установить окончательный диагноз, провести лечение и определить характер дальнейшего наблюдения за Вами.
Как готовиться к операции по удалению почки?
Для выполнения операции Вам придётся провести в урологическом стационаре 1½-2 недели. Перед операцией все пациенты должны сдать анализы крови (в том числе на сифилис, ВИЧ и гепатит) и мочи, выполнить электрокардиографию (ЭКГ), рентгеновское исследование грудной клетки. Из специальных методов обследования проводятся ультразвуковое исследование (УЗИ) мочевой системы, компьютерная томография почек и т.д. Также больных осматривают терапевт и анестезиолог, который определяет вид анестезии (в большинстве случаев - общий наркоз). Вечером накануне операции выполняется очистительная клизма и проводится бритьё волос на передней брюшной стенке. С 0 часов того дня, на который назначена операция, не разрешается есть и пить. Утром в день оперативного лечения начинается антибактериальная терапия (внутримышечное или внутривенное введение антибиотиков).
Как проходит операция по удалению почки?
Разрез может располагаться в подреберье или в поясничной области с соответствующей стороны. Выбор операционного доступа зависит от размеров и расположения опухоли, Вашего общего состояния и сопутствующих заболеваний, а также от предпочтений оперирующего уролога. Длина кожного разреза составляет около 20 см. В ходе операции удаляется не только почка, но и околопочечный жир вместе с лимфатическими узлами, а также при необходимости надпочечник. В конце операции к ложу удалённой почки устанавливаются одна или несколько дренажных трубок: их наличие позволяет оценивать течение послеоперационного периода. На кожу накладывается повязка. Для контроля за количеством выделяемой оставшейся почкой мочи в мочевой пузырь через мочеиспускательный канал устанавливается катетер (полая латексная или силиконовая трубка, по которой вытекает моча в мешок-мочеприёмник).
Как протекает послеоперационный период?
Практически всегда после операции по удалению почки пациент одни сутки проводит в отделении реанимации, откуда при благоприятном течении на следующий день возвращается в урологическое отделение. При наличии болей в области послеоперационной раны Вам будут регулярно вводиться обезболивающие препараты, вплоть до наркотических средств.
Через 1,5-2 часа после операции при отсутствии тошноты и рвоты Вам можно прополоскать рот и сделать несколько глотков воды (пейте небольшими порциями; до вечера разрешается выпить примерно 500 мл негазированной воды). Возобновить приём пищи можно, как правило, на следующий день: разрешается мясной бульон, варёное мясо, нежирный творог или йогурт. Пищевой рацион обычно расширяется после самостоятельного стула (при отсутствии дефекации на третьи сутки выполняется очистительная клизма). В течение 7-10 дней после операции избегайте употребления солёных, жареных, копчёных продуктов, старайтесь пить не менее 2000-3000 мл жидкости в сутки (вода, чай, морс, сок и т.п.). В любом случае режим питания и приёма жидкости лучше уточнить у Вашего лечащего врача: возможно, что в связи с какими-либо имеющимися у Вас сопутствующими заболеваниями или особенностями операции врач даст рекомендации, отличные от вышеприведённых. На следующий день после операции Вам можно вставать и ходить по палате, ещё через день – по коридору. Будьте осторожны при первом подъёме: после проведенных в горизонтальном положении суток у Вас может потемнеть в глазах и закружиться голова. Удаление катетера из мочевого пузыря проводится на 1-2 сутки после операции. Срок удаления страховых дренажных трубок определяется лечащим врачом.
Вам будут регулярно выполняться перевязки вплоть до снятия швов или скобок с послеоперационной раны (обычно на 7-10 сутки).
Антибактериальная терапия продолжается 5-7 дней. Заключение от врача-морфолога о результатах микроскопического исследования удалённой во время операции ткани можно ожидать через 7-10 дней. Узнать гистологическое заключение и окончательный диагноз Вы сможете у Вашего лечащего врача.
Как вести себя дома?
В течение 3 месяцев после операции избегайте занятий спортом и тяжелых физических нагрузок; первый месяц – носите бандаж. Старайтесь не поднимать тяжести (больше 3 кг). Постарайтесь не переохлаждаться и не употреблять алкоголь.
Вы можете сколько угодно ходить пешком и быть на свежем воздухе. Как правило, через 7-10 дней после выписки из стационара при удовлетворительном самочувствии Вы можете возобновить работу (если она не связана с физическим трудом).
Жить половой жизнью можно через 4-6 недель.
Каковы возможные риски и осложнения операции?
Любая операция, как впрочем, и наркоз, всегда сопряжена с определённым риском осложнений, в том числе опасных для жизни, связанных не только с Вашим заболеванием, но и с индивидуальными особенностями и реакциями организма, которые не всегда возможно предусмотреть. Вероятные риски анестезии Вам разъяснит анестезиолог. К осложнениям непосредственно Вашего заболевания и операции относятся:
Во время операции:
•Повреждение соседних органов (селезёнки, кишечника, поджелудочной железы, плевры), что может потребовать их удаления, резекции (частичного удаления) или ушивания дефектов;
•Повреждение сосудов (артерий и вен) и кровотечение, обусловливающее необходимость переливания крови или кровезаменителей.
В ближайшем послеоперационном периоде:
• Кровотечение, которое может потребовать проведения повторной операции;
•Тромбоэмболии;
•Инфекционные осложнения, в том числе гнойно-воспалительный процесс в области послеоперационной раны;
•Образование острых язв желудка и (или) двенадцатиперстной кишки, кровотечение из вен пищевода;
•Нарушение эвакуаторной функции кишечника, вплоть до кишечной непроходимости.
Через несколько месяцев или лет:
• Как и при любой открытой операции – образование деформации (грыжи) брюшной стенки или поясничной области;
• Формирование спаек брюшной полости;
• Рецидив опухоли почки.
Нужно ли наблюдаться урологом после операции?
Целью наблюдения урологом после операции по удалению почки является оценка функции единственной оставшейся почки и контроль за рецидивом заболевания при злокачественном поражении почки. В большинстве случаев после операции по удалению почки через 6 месяцев Вы должны обратиться к урологу для проведения контрольного обследования, обычно включающего в себя, помимо беседы с Вами, выполнение компьютерной томографии забрюшинного пространства. В дальнейшем компьютерная томография проводится 1 раз в год. Кроме того, Вам предстоит ежегодно сдавать биохимический анализ крови и выполнять рентгенографию грудной клетки. В любом случае сроки контрольных обследований целесообразно уточнить у Вашего врача.
Если после прочтения вышеприведенной информации у Вас остались вопросы, обратитесь, пожалуйста, к Вашему врачу.
Рак почки – это злокачественная опухоль, развивающаяся из почек. Почки – это парные органы, размерами примерно с кулак, располагающиеся на задней брюшной стенке справа и слева от позвоночника. Над каждой из почек находятся надпочечники.
Почечноклеточный рак
Почечноклеточный рак (ПКР) является самым распространенным типом опухоли почки. Около 9 из 10 опухолей почки это ПКР.
Как правило, ПКР представлен одной опухолью почки, однако в некоторых случаях встречаются одновременно поражения обеих почек, или 2 или более опухоли в одном органе.
Существует несколько типов почечноклеточного рака, однако в основном отличить их друг от друга можно лишь под микроскопом. Несмотря на это, знание типа опухоли необходимо для помощи врачу выбрать тактику Вашего лечения.
Среди злокачественных опухолей почек, помимо почечноклеточного рака, существуют еще переходноклеточный рак, опухоль Вильмса и саркома почки.
Переходноклеточный рак
Переходноклеточный рак обычно лечится хирургически, операция предполагает удаление всей почки и мочеточника вместе с частью стенки мочевого пузыря, куда впадает мочеточник. Химиотерапия бывает необходима до или после операции, в зависимости от степени распространения опухоли.
Около 9 из 10 уротелиальных раков удается обнаружить на ранней стадии. Шансы на излечение снижаются в случае, если опухоль прорастает стенку мочеточника и врастает в почку, либо она выглядит агрессивнее при микроскопическом исследовании.
После лечения уротелиального рака необходимо наблюдаться у врача-онколога и выполнять следующие процедуры:
Данная опухоль может появиться в мочевом пузыре и даже в других органах.
Опухоль Вильмса
Данная опухоль почти всегда поражает детей, и крайне редко возникает у взрослых.
Саркома почки
Саркома почки — это редкий тип опухоли, возникающий из стенок кровеносных сосудов или соеденительной ткани почки. Он составляет менее 1%от всех злокачественных опухолей почек

Какие факторы риска являются значимыми для рака почки?
Фактор риска – это что-то, что повышает шанс развития онкозаболевания. Различные опухоли могут иметь разные факторы риска. Некоторые факторы риска, такие как курение, можно предотвратить. Другие же, такие как возраст или наследственность, не могут быть предотвращены.
В случае рака почки, точная причина возникновения опухоли до сих пор не известна. Однако есть несколько путей снизить риск возникновения болезни:
- Курение сигарет ассоциировано с большим количеством случаев рака почки, и отказ от курения может снизить риск.
- Ожирение и высокое артериальное давление также являются факторами риска для рака почки. Контроль артериального давления и меры по снижению веса уменьшают шансы заболеть.
- И, наконец, необходима смена места работы в случае, если приходится контактировать с опасными веществами, такими как кадмий и органические растворители.
Симптомы и признаки рака почки
Опухоль почки на ранних стадиях, как правило, не вызывает никаких симптомов, однако чем больше стадия, тем больше риск появления различных симптомов, таких как:
- Примесь крови в моче (гематурия)
- Боль в пояснице с одной стороне
- Общая слабость
- Потеря аппетита
- Потеря веса, не связанная с диетой
- Повышение температуры на фоне отсутствия инфекционных заболеваний
- Анемия (снижение гемоглобина)
Эти признаки и симптомы могут быть вызваны раком почки, однако наиболее часто они вызываются другими, доброкачественными заболеваниями. Например, одной из основных причин появления крови в моче является мочекаменная болезнь. Таким образом, если появился один или несколько из вышеперечисленных симптомов, лучше посетить врача.
Диагностика
При подозрении на злокачественное образование в почках назначают ряд уточняющих обследований. С их помощью врач получает информацию о размере, границах, месте расположения опухоли в почке и оценивает общее состояние здоровья пациента.
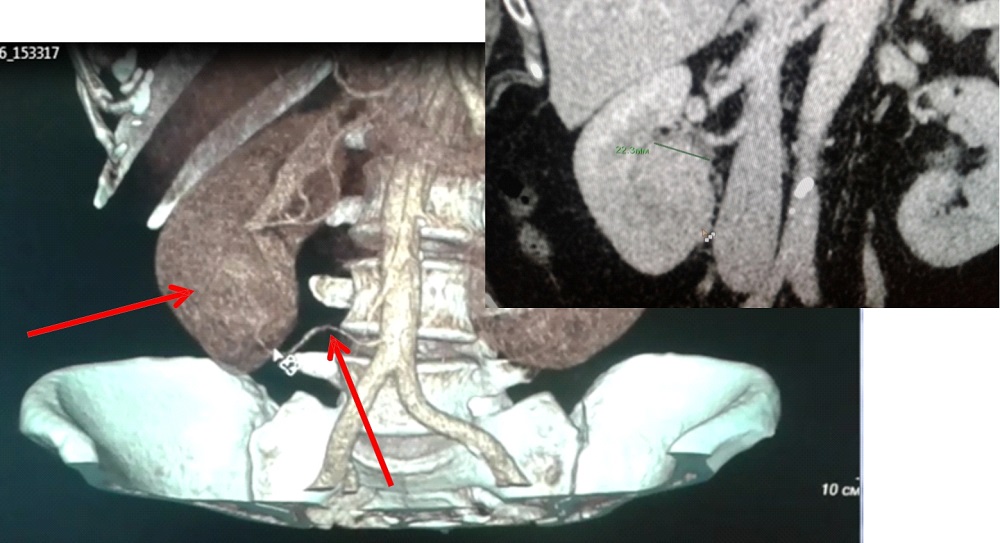
Комплекс исследований может включать в себя:
- Анализ мочи.
- Общий анализ крови.
- Биохимическое исследование крови.
- Компьютерная томография
- МРТ
- Ультразвуковое исследование
- Позитронно-эмиссионная томография (ПЭТ)
Некоторые другие исследования, такие как рентгенография или остеосцинтиграфия, будут полезны для определения распространения опухоли, т.е. метастазирования, в другие органы.
Стадирование рака почки
Лечение и прогноз заболевания определяются в зависимости от стадии опухоли почки. Наиболее широко для стадирования рака почки применяется система AJCC (Американского комитета по злокачественным заболеваниям), также известная как система TNM.
Стадия злокачественного образования зависит от его распространения: прорастания опухоли в близко расположенные ткани и органы, окружающие его лимфатические узлы, а также от наличия метастазов в отдаленных органах.
Стадирование основывается на результатах врачебного осмотра, биопсии и диагностических исследований.
Для злокачественной опухоли почки может быть 2 типа стадирования:
- Клиническая стадия, которая отражает клиническое представление врача о болезни
- Патологическая стадия, которая основана на тех же принципах, что и клиническая, плюс учитываются данные операции и исследования удаленного органа. Патологическая стадия считается более точной, чем клиническая.
Стадия может измениться после операции, например, если будет обнаружено распространение рака шире, чем предполагалось.
Стадия и прогноз
Выживаемость – это часто используемый показатель для оценки прогноза у пациента.
5-летняя выживаемость показывает на процент пациентов, кто прожил более чем 5 лет после установления диагноза. Разумеется, много людей живут намного дольше, чем 5 лет, и многие излечены от заболевания. Также, причиной смерти некоторых людей может быть не онкологическое заболевание.
Выживаемость пациентов с раком почки в зависимости от стадии заболевания
| Стадия | 5-летняя выживаемость |
| I | 81% |
| II | 74% |
| III | 53% |
| IV | 8% |
Эти цифры получены из национальной базы данных по злокачественным заболеваниям США, и могут отличаться для пациентов в РФ. Эти показатели включают в себя людей с установленным диагнозом рака почки, которые позже могли умереть от других причин, например, болезни сердца.
Лечение рака почки
Варианты лечения рака почки могут включать в себя:
- Хирургию
- Абляцию
- Активное наблюдение
- Лучевую терапию
- Таргетную терапию
- Иммунотерапию
- Химиотерапию
Хирургическое лечение рака почки
Хирургия – это основное лечение рака почки. Шансы избавиться от заболевания без проведения операции очень малы. Даже пациенты с распространением рака на другие органы получают пользу от удаления опухоли почки. Удаление почки с опухолью может помочь некоторым пациентам продлить жизнь, а также убрать такие симптомы как боль и кровотечение.
Нефрэктомия
Нефрэктомия – удаление почки, иногда вместе с надпочечником и окружающей жировой клетчаткой. Большинство людей с одной почкой живут обычной жизнью.
В условиях отделения онкоурологии и общей онкологии НИИ онкологии им. Н.Н. Петрова наиболее часто выполняется лапароскопический вариант данной операции. При этом вместо большого разреза используется несколько небольших разрезов 10-15 мм длиной, через которые устанавливаются специальные тонкие инструменты и лапароскоп с видеокамерой на конце. При помощи лапароскопии хирург видит происходящее на экране. После удаления почки для того, чтобы убрать ее из брюшной полости, производится разрез внизу живота, соответсвующий по размерам удаленному органу.
В случае, если опухоль распространяется в просвет почечной вены и/или в нижнюю полую вену, лапароскопический вариант операции возможен, однако он чаще, чем обычно, требует перехода на большой разрез при технических сложностях.
Резекция почки
В ходе данной процедуры, хирург удаляет только ту часть почки, которая содержит опухоль, оставляя оставшуюся ткань почки неповрежденной. В настоящий момент это предпочтительный метод лечения для пациентов с ранней стадией рака почки. Часто резекции вполне достаточно для удаления одиночных небольших опухолей до 4 см в диаметре.
Также этот метод может применяться у пациентов с бОльшими образованиями, до 7 см. Специалистами НИИ онкологии им. Н.Н. Петрова успешно выполнялись вмешательства на опухолях размерами 10 и более см, однако такие операции возможны только в отдельных случаях, с учетом анатомии опухоли.
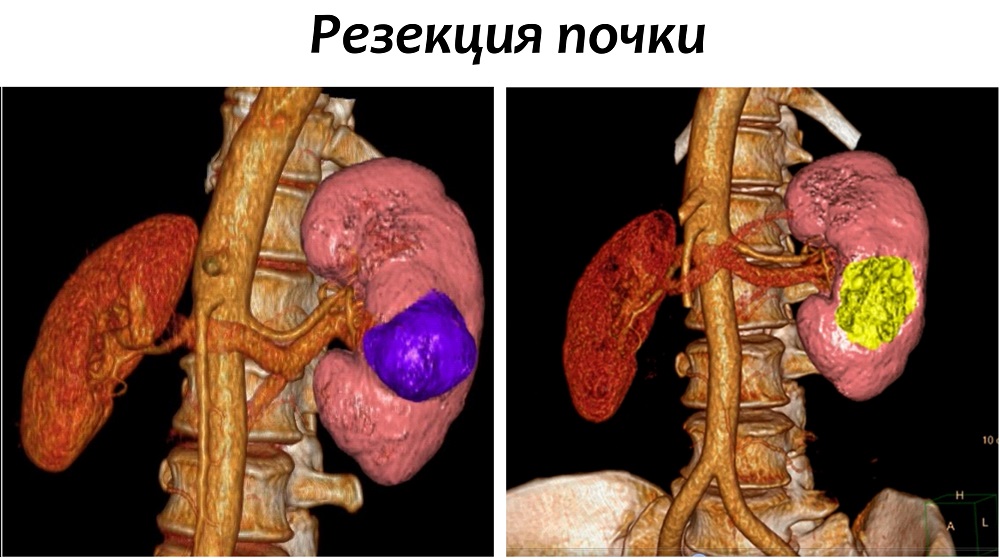
Современные исследования показали, что отдаленные результаты у пациентов, перенесших резекцию почки, почти такие же, как у пациентов, у которых почка была удалена. Однако несомненным плюсом остается сохранение большей части почечной функции.
По сравнению с открытой операцией после лапароскопии менее выражен болевой синдром и уже в первые сутки после операции больные более активны.
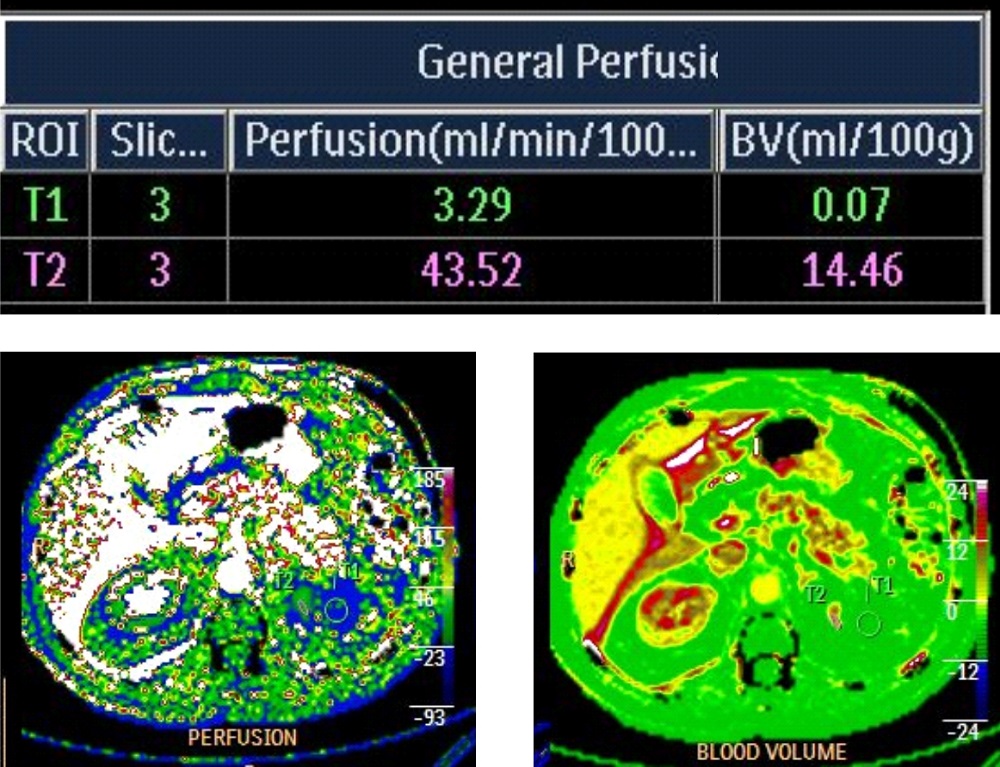
После резекции почки, для определения функционального состояния пациента в НИИ онкологии проводится перфузия почки.
Регионарная лимфаденэктомия (лимфодиссекция)
Эта операция предполагает под собой удаление ближайших к почке лимфатических узлов в случае, если имеется подозрение на их поражение. В настоящий момент не существует единого мнения, необходимо ли во всех случаях рака почки удалять лимфатические узлы. В основном считается, что необходимость удаления лимфоузлов возникает, если они выглядят увеличенными по данным КТ или МРТ, либо в ходе операции.
Удаление надпочечника (адреналэктомия)
Адреналэктомия является стандартной частью нефрэктомии, однако если опухоль расположена в нижнем сегменте почки, относительно далеко от надпочечника, и визуализационные методы не показывают поражения надпочечника, он может быть сохранен. Так же, как и удаление лимфоузлов, удаление надпочечника рассматривается индивидуально в каждом случае.
Удаление метастазов (метастазэктомия)
У около 25% больных раком почки на момент диагностики имеется распространение (метастазы) заболевания на другие органы. Наиболее часто к ним относятся легкие, кости, печень и головной мозг. В некоторых случаях при такой ситуации может помочь оперативное лечение. Наиболее часто оно может применяться в случаях, если имеется единичный метастаз, который может быть хирургически удален, либо в случаях, когда удаление метастаза может облегчить симптомы болезни, такие как боль.
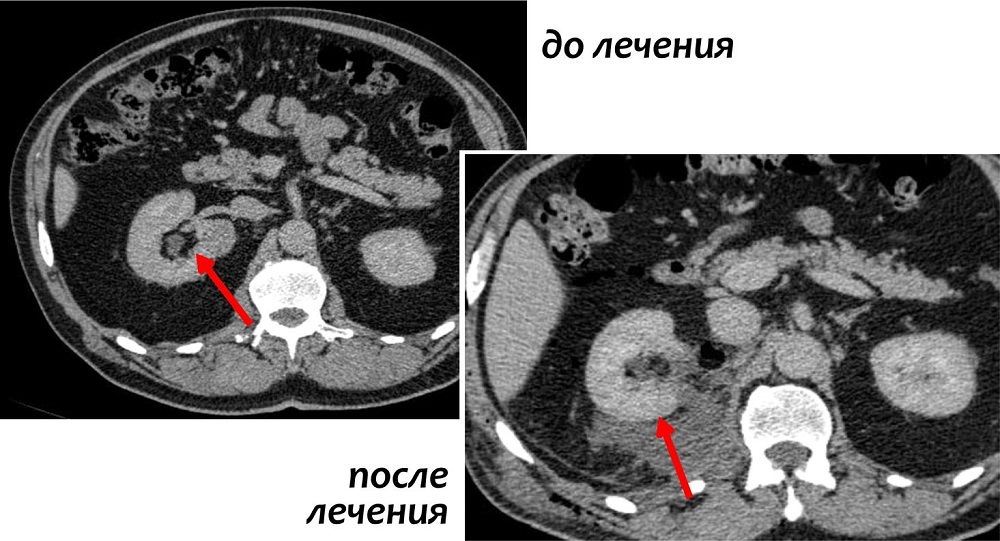
Риск и побочные явления после операции
Оперативное вмешательство всегда предполагает риск возможных осложнений. К ранним осложнениям относятся: реакция на анестезию (наркоз), кровотечение, которое может потребовать переливание крови, формирование гематом и возникновение инфекции. У большинства пациентов после операции возникает боль, которая может быть снята применением обезболивающих препаратов.
Другие риски включают в себя:
- Повреждение в ходе операции других органов и кровеносных сосудов, таких как : селезенка, печень, поджелудочная железа, аорта, нижняя полая вена, кишечник.
- Пневмоторакс (появление воздуха в грудной полости)
- Послеоперационная грыжа в месте проведения разреза
- Истечение мочи в брюшную полость или в забрюшинную жировую ткань после выполнения резекции почки
- Почечную недостаточность (нарушение функции оставшейся почки или части резецированной почки)
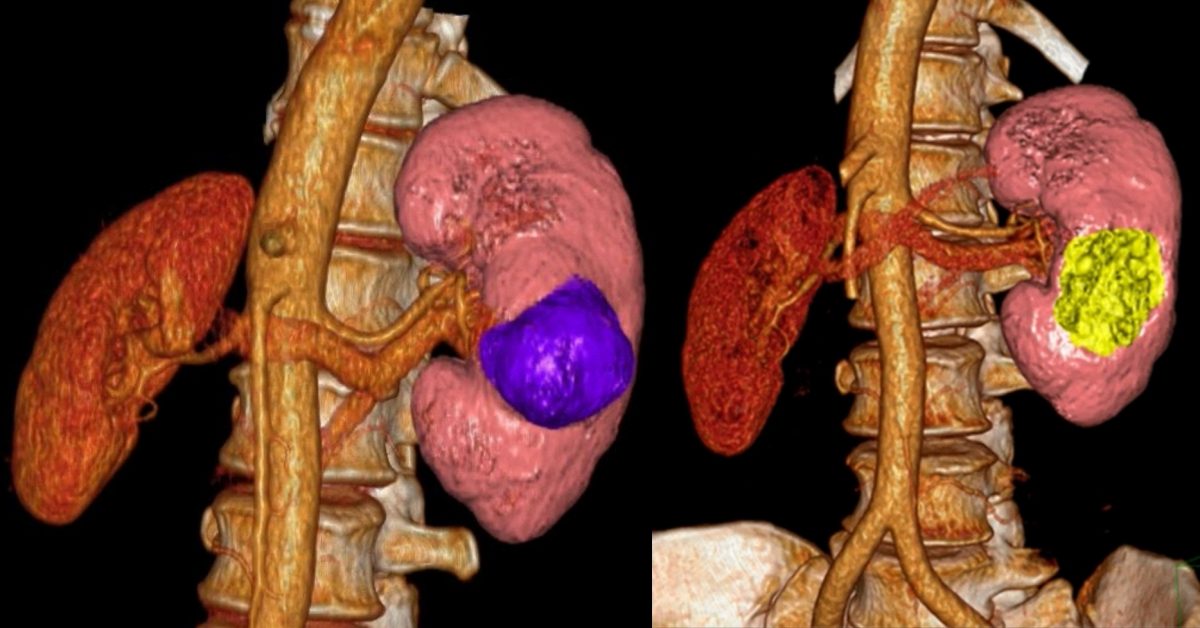

Авторская публикация:
Джалилов Имран Бейрутович
врач хирург-онколог отделения онкоурологии
НИИ онкологии им Н.Н. Петрова

Нефрэктомия – это радикальный метод удаления почки при онкологии. Урологическая операция стала первой в мире, которая была выполнена с помощью лапароскопии. Почки – парный орган, который играет важную роль в организме человека: обеспечивают выведение токсинов и конечных продуктов метаболизма. При необратимой дисфункции одного органа его можно удалить и обеспечить пациенту здоровое будущее.
Показания к проведению
Лапароскопическая нефрэктомия показана при раке почки, когда опухоль достигает больших размеров или имеются сведения о ее распространении на сосуды, элементы чашечно-лоханочной системы. Операция помогает спасти жизнь пациентам на поздних стадиях онкологического заболевания.
Показанием к удалению органа могут быть и другие причины:
- Поликистозная болезнь, аномалии развития, поражения с гнойными осложнениями.
- Травмирование органа с последующим разрывом.
- Длительная хроническая болезнь, которая стала причиной появления сморщенной почки.
Подготовка к лапароскопической нефрэктомии

Удаление почки – серьезная хирургическая манипуляция, которая требует ответственности со стороны пациента. Перед проведением нефрэктомии лапароскопическим методом обязательным является обследование. В пакет исследований перед операцией входит: анализ крови и мочи, УЗИ, компьютерная томография с контрастированием и 3Д - моделирование. Так как удаление почки с опухолью проводится под наркозом, пациенту необходимо проконсультироваться с врачом анестезиологом.
В день проведения хирургического вмешательства следует отказаться от употребления напитков и пищи.
Как проводится операция

Лапароскопическое удаление почки при раке предполагает общую анестезию. Операция проводится с помощью 2 инструментов и оптики. Для удаления пораженного органа врач делает три-четыре прокола диаметром до десяти миллиметров на передней брюшной стенке для введения троакаров. Процесс оперирования занимает 1-2 часа.
Брюшную полость нагнетают углекислым газом для поднятия стенки и получения необходимого пространства для работы инструментами. С помощью оптики врач видит на экране операционное поле и отсекает пораженную почку от сосудов, которые обеспечивали подачу крови органу.
После хирург изолирует мочеточник и достает иссеченный орган с помощью специального эндомешка. Затем дренирует место проведения хирургического вмешательства, извлекает инструменты и ушивает проколы.
Послеоперационный период

Благодаря лапароскопическому методу удаления почки раны заживают быстрее, практически не остаются рубцы. После завершения оперативного вмешательства пациента переводят в отделение интенсивной терапии для мониторинга кровяного давления и жизненно важных показателей. Употребление пищи разрешено на следующий день.
В большинстве случаев пребывание в реанимации ограничивается несколькими часами, после чего человека переводят в обычный стационар. Как правило, пациентам прописывают курс антибиотиков и противовоспалительных препаратов с целью защиты от возможных осложнений: инфекций, пневмонии, спаек.
После хирургического вмешательства важно придерживаться диеты: отказаться от спиртных напитков, соленой, копченой и острой пищи. Необходимо соблюдать ограничения в питании до завершения периода приспособления организма к работе с одной почкой. Также следует избегать повышенных физических нагрузок, переохлаждения.
Пациенты, которым проводилось лапароскопическое удаление почки, значительно реже сталкиваются с осложнениями, нежели люди, прооперированные открытым методом.
Лапароскопическая нефрэктомия – эффективный метод лечения, который обеспечивает минимальное повреждение окружающих орган тканей и кровопотери. За счет небольших проколов следы после вмешательства практически незаметны, а реабилитационный период сокращается в разы.
Операции по удалению почки проводят по одной из трех причин: врожденная патология, необратимое повреждение вследствие болезни или травмы, донорское пожертвование. В любом случае человеку приходится учиться жить с одной почкой. Какие сложности и ограничения ждут после операции, расскажут специалисты Государственного института урологии.
Фактическими показаниями к нефрэктомии являются: поликистоз почки, поражение органа с гнойным осложнением, онкологическое перерождение тканей, травмирование с последующим разрывом. Врачи Государственного института урологии ориентированы на органосохраняющие стратегии. Целесообразность хирургического вмешательства в каждом случае определяет консилиум после тщательного обследования пациента.
В чем сложности для организма
Как жить с одной почкой после удаления – вопрос, который тревожит многих пациентов. Важно понимать, что нагрузка, которая ранее приходилось на два органа, сейчас ложится на один. Из-за этого оставшаяся почка претерпевает изменения, чтобы обеспечить достаточный объем и уровень фильтрации. Она увеличивается в размерах, компенсация происходит за счет роста самих клеток и более быстрой клеточной пролиферации.
Компенсаторное увеличение может сопровождаться болями тупого характера в области удаленной почки. Как правило, они временны, неопасны и проходят сами по себе. Врачи рекомендуют воздержаться от приема болеутоляющих средств, чтобы дополнительно не нагружать здоровый орган.
Продолжительность жизни после нефрэктамии
Сколько живут с одной почкой после удаления - также нередкий вопрос от пациентов. Достоверных данных о сокращении продолжительности жизни из-за отсутствия одного из парных органов нет. То есть, при соблюдении врачебных рекомендаций срок жизни не меняется. Важно понимать, что, поскольку орган несет двойную нагрузку, необходимы ограничения в питании и употреблении алкоголя.
Реабилитация сразу после нефрэктомии
Восстановительный период после нефрэктомии занимает до 6 недель. Перед операцией врач проведет несколько бесед, расскажет, больно ли удалять почку и как правильно вести себя в дальнейшем. Нефрэктомия – серьезная операция, поэтому на стационарном лечении и после него вводится обязательная медикаментозная поддержка. Пациенту назначают антибиотики, противовоспалительные средства, обезболивающие.
В послеоперационный период необходимо:
отказаться от алкоголя;
ограничить физические нагрузки;
носить поддерживающий бандаж;
не поднимать тяжести;
вести размеренный образ жизни, избегать переутомления и стресса.
Диета предполагает отказ от чрезмерно соленой и острой еды, копченостей. В рацион вводят овощные супы, каши, соки, отварные рыбу и мясо, показан прием молочных продуктов. Питание осуществляется небольшими порциями. Такой формат необходимо соблюдать до конца адаптации организма.

Рекомендации по образу жизни
Жизнь после удаления почки имеет некоторые ограничения. Важно соблюдать питьевой режим и сбалансированно питаться. Следует избегать резких перемен в рационе, максимально ограничить консерванты, соления и острую пищу. После нефрэктомии не стоит злоупотреблять минеральными водами, поскольку одна почка будет плохо справляться с выведением солей, что может увеличить риск камнеобразования.
Врачи рекомендуют придерживаться следующих правил:
не принимать бесконтрольно лекарственные препараты;
при назначении любого типа терапии уведомить врача о нефрэктомии;
своевременно лечить воспалительные заболевания горла и проводить санацию ротовой полости;
заниматься лечебной гимнастикой, ввести в режим обязательные прогулки.
Рассматривая вопрос, как живут люди после удаления почки, нельзя не сказать о контрольных обследованиях. После операции в течение первого года УЗИ брюшной полости проводят каждые 3 месяца. Также пациенту необходимо сдавать биохимический анализ крови и делать рентгенографию легких. Если не наблюдается осложнений, в последующие годы профилактический осмотр следует проходить раз в 6 месяцев.
Инвалидность
Дают ли инвалидность при удалении почки – тема, которую затрагивают многие пациенты. Решение принимает специальная комиссия, направление на которую выдает лечащий врач. Каждую заявку рассматривают в индивидуальном порядке. В случае положительного ответа пациенту присваивается вторая или третья группа на один год. Проходить переосвидетельствование необходимо ежегодно.
Квалифицированную помощь в диагностике и лечении урологических заболеваний вам окажут в Государственном институте урологии. Подробную консультацию на любую тему предоставят лучшие специалисты Москвы.
Акопян Гагик Нерсесович - врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Читайте также:

