Синусит сколько дней больничный
Опубликовано: 03.05.2024
Гайморит характеризуется частой и достаточно быстрой хронизацией процесса при ненадлежащем или несвоевременном лечении.
Чтобы этого не произошло, больничный выдается в обязательном порядке, даже если у больного отсутствует температура (что бывает редко).
Если вы хотите узнать, как решить именно Вашу проблему - обращайтесь в форму онлайн-консультанта справа или звоните по телефону 8 (800) 350-29-87 . Это быстро и бесплатно !
Основания для выдачи
Дают ли б/л при гайморите и температуре? Основанием для выдачи больничного листа в данном случае будут являться симптомы (очень сильная заложенность носа, головная боль, особенно при наклоне головы вниз, подъем температуры), данные осмотра лор-врача и рентгенографии, свидетельствующие в пользу заболевания.
В соответствии с п.1 Правил выдачи листков нетрудоспособности, утвержденных Приказом Минздравсоцразвития России от 29.06.2011 № 624н (далее — Правила), больничный выдается застрахованным лицам:
- гражданам РФ;
- постоянно или временно проживающим на территории России иностранцам;
- лицам без гражданства;
- лицам, временно пребывающим в нашей стране.
При обращении в медицинское учреждение с жалобами, характерными для гайморита, врач обязан обследовать такое лицо, назначить ему терапию и одновременно с этим в обязательном порядке открыть листок нетрудоспособности, если обратившийся к нему пациент трудоспособен и осуществляет трудовую деятельность.
При хроническом течении болезни не в стадии обострения и если нет необходимости в госпитализации больничный лист обычно не выдается, так как трудоспособность больного сохранена. При обострении хронического гайморита лицо имеет право на получение листка нетрудоспособности, как и в случае с острой формой болезни.
На сколько дней дают оплачиваемый лист нетрудоспособности?
Сколько держат на больничном? Ориентировочный срок временной нетрудоспособности при хроническом гайморите в стадии обострения, равно как и при остром гайморите, согласно Рекомендациям Минздрава России № 2510/9362-34 от 20.08.2000 составляет 10-12 дней.
Первоначально лист нетрудоспособности открывается на срок до 7 календарных дней. Если по прошествии данного времени симптомы сохранились, больничный продлевается врачом еще на 7 дней.
За это время неосложненный гайморит проходит, но если осложнения все-таки возникают или гайморит вылечен не до конца, то нахождение на больничном продлевается вновь, но уже не врачом, а врачебной комиссией, так как врач в единоличном порядке может выдать листок нетрудоспособности на срок не более чем на 15 дней.
Что влияет на продолжительность?
Окончательное время, сколько сидеть на больничном, будет зависеть от следующих факторов:
- характера развития патологии;
- скорости реакции организма на терапию;
- особенности и характера трудовых обязанностей заболевшего;
- необходимости осуществления прокола;
- хронизации процесса;
- условия проведения лечения (амбулаторно или в стационаре);
- наличия осложнений.
При некоторых болезнях листок нетрудоспособности может продлеваться вплоть до 12 месяцев. Гайморит к таким заболеваниям не относится, но продлить его еще на 15 дней возможно и основаниями для этого будут являться:
- развитие осложнений (воспалительные заболевания в глотке и миндалинах, бронхит, пневмония, отит, менингит, сепсис и др.);
- возникновение необходимости в госпитализации в связи с ухудшением состояния.
Конкретный срок нахождения на больничном листе в пределах указанных границ остается на усмотрения врача.
Оформление
Согласно п. 2 Правил листок нетрудоспособности оформляется в медицинском учреждении, имеющем лицензию на осуществление медицинской деятельности, в том числе на работы (услуги) по экспертизе временной нетрудоспособности. Это может быть поликлиника (в том случае, если человек лечится амбулаторно) или больница (если лечение проводилось в стационаре).
Также возможно открытие больничного в стационаре, а продление и закрытие в поликлинике по месту жительства. Правом на выдачу больничного обладают лечащие врачи указанных учреждений. В случае с гайморитом таким врачом будет терапевт или оториноларинголог.
В соответствующей ячейке листа нетрудоспособности, указывающей на причину нетрудоспособности, ставится двузначный код «01», расшифровывающийся как «заболевание».
Порядок оплаты такой же, как и при других заболеваниях:
- первые три дня оплачивает работодатель;
- остальные – Фонд социального страхования.
В течение 10 календарных дней с момента сдачи больничного листа работодателю он передает его в ФСС, предварительно рассчитав свою часть выплаты.
Гайморит – серьезное заболевание, которое не пройдет само по себе без лечения, как может пройти обычный насморк. В число осложнений не до конца вылеченного гайморита входят менингит и сепсис, при которых гной из гайморовых пазух попадает в оболочки мозга или напрямую в кровь. Врачи едины во мнении, что для успешного выздоровления необходимо воздержаться на время терапии от трудовой и учебной деятельности.
В целях сохранения здоровья работающего населения государство обеспечивает возможность заболевшему гайморитом работнику уйти на больничный, и продлить листок нетрудоспособности для того, чтобы полностью излечиться от заболевания.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Не нашли ответа на свой вопрос? Узнайте, как решить именно Вашу проблему - позвоните прямо сейчас:
8 (800) 350-29-87 (Москва)
8 (800) 350-29-87 (Санкт-Петербург)
Острый и хронический синусит – симптомы, причины, профилактика, диагностика и лечение в клинике "Парацельс", Сергиев Посад
ВНИМАНИЕ: Доступны онлайн-консультации врачей (более 18 специальностей).
Собирательный термин «синусит» включает группу воспалительных процессов, протекающих в тех или иных придаточных пазухах носа. Поскольку практически всегда такой процесс этиологически и/или симптоматически связан с ринитом, часто употребляется еще более общий термин – «риносинусит».
Риносинусит является распространенным осложнением ОРВИ. По данным ВОЗ этим заболеванием страдает около 5% детей, а ведь это только официальная статистика ー реальные цифры куда больше. При неправильном лечении риносинусита развиваются опасные осложнения, которые сложно поддаются терапии. Поэтому важно знать, что это за болезнь и какие опасности она таит.
Что такое синусит?
Синусит ー воспаление слизистой оболочки околоносовых пазух. Эти полости расположены в костях черепа, заполнены воздухом. Так, воспаление верхнечелюстных пазух называется гайморит, лобных ー фронтит, решетчатых ー этмоидит, клиновидных ー сфеноидит. Если в воспалительный процесс втянуты все пазухи, говорят о пансинусите.

Синусит бывает одно- или двухсторонний. В зависимости от длительности течения выделяют острый синусит (менее 3 месяцев) и хронический (3 месяца и более).
Симптомы синусита
Клинические проявления синусита очень похожи на симптомы простуды и насморка. По этой причине большинство пациентов обращаются к врачу уже с запущенной формой болезни.
Симптомы синусита:
- насморк, который не проходит дольше, чем 14 дней;
- желто-зеленый цвет выделений из носа (гнойные выделения);
- затруднение дыхания через нос, снижение обоняния;
- головная боль, которая усиливается при наклонах головы;
- чувство распирания в зонах проекции пазух;
- повышенная температура тела, лихорадка ー более характерно для острой формы;
- из-за заложенности носа ребенок постоянно дышит через рот, появляется сухость в горле, кашель.
При появлении подобных симптомов необходимо срочно показать ребенка педиатру или детскому оторинолорингологу.
Причины синусита
Различают синуситы вирусного, бактериального и грибкового происхождения. Чаще всего причиной синусита является ринит (вирусный), который через 10-15 дней переходит в синусит. Если такой риносинусит не лечить, то присоединяется бактериальная инфекция.
Грибковый синусит бывает редко. При этом инфекция проникает в пазухи через пораженные кариесом корни зубов.
Дети до 3 лет практически не болеют синуситом, потому что у них не развиты пазухи. Риносинусит ー болезнь характерная для детей от 5 лет.
Предрасположенность к развитию синусита вызывают такие факторы:
- аллергический ринит;
- сильное искривление носовой перегородки;
- наличие новообразований в полости носа (опухоли, полипы и т.д.);
- инородные тела в носу;
- наличие кариозных зубов;
- низкая сопротивляемость организма к инфекциям (иммунодефицит).
Возможные осложнения синусита
Отсутствие надлежащей терапии острого риносинусита приводит к хронизации процесса и появлению таких осложнений как:
-
ー воспаление уха, инфекция из носоглотки распространяется в среднее ухо по Евстахиевой трубе;
- флегмона глазницы ー нагноение мягких тканей, которые окружают глазное яблоко;
- остеомиелит костей черепа ー инфицирование костной ткани ведет к ее гнойному расплавлению;
- менингит ー воспаление мягкой мозговой оболочки;
- энцефалит ー воспаление тканей головного мозга.
Данные патологии угрожают жизни ребенка, могут привести к инвалидности (потеря слуха, зрения, неврологические расстройства и т.д.). Поэтому лечение синусита необходимо начинать вовремя, при появлении первых симптомов. Для этого нужно обратиться к детскому ЛОР-врачу.
Профилактика синусита
Обеспечьте дома оптимальный микроклимат: температура воздуха 19-22 градусов, его влажность около 60 % . Не оставляйте ребенка в помещении с включенным кондиционером и обзаведитесь увлажнителем воздуха. Сухой воздух приводит к появлению трещин на слизистых оболочках, она становится уязвима к инфекциям.
Необходимо следить за здоровьем зубов. Своевременный поход к стоматологу предотвратит риск развития синусита.
При наличии дефектов и искривлений носовой перегородки рекомендуется в плановом порядке устранить их путем хирургического вмешательства.
Резюме для родителей
Самостоятельно поставить правильный диагноз, тем более вылечить синусит невозможно. Попытки самолечения могут закончиться серьезными осложнениями. Методы и рецепты народной медицины без медикаментозного лечения не помогут.
При малейшем подозрении на синусит следует обращаться к врачу и строго выполнять все его назначения. Только таким путем можно рассчитывать на излечение и исключить переход синусита в хроническую форму.
Диагностика и лечение синусита в Медицинском центре "Парацельс"
При появлении у ребенка симптомов синусита рекомендуем обратиться к специалистам медицинского центра “Парацельс”. Опытный оториноларинголог осмотрит ребенка и назначит необходимые диагностические мероприятия:
- клинический анализ крови и мочи;
- рентгенография костей черепа (на снимке видны заполненные экссудатом пазухи);
- риноскопия ー осмотр полости носа при помощи риноскопа (прибора с камерой);
- бактериологический посев выделений из носа;
- при подозрении на появление осложнений ー консультации офтальмолога или невролога.
Преимущества диагностики и лечения синусита в Медицинском центре «Парацельс»
Медицинский центр «Парацельс» приглашает родителей с маленькими пациентами на оториноларингологическое обследование и лечение, при появлении симптомов синуситов. У нас вы сможете быстро пройти полный комплекс лабораторных исследований и высокоточной функциональной диагностики.
После получения результатов анализов и выявления причины болезни назначается лечение. Его объем и длительность зависит от тяжести состояния ребенка.
Оснащение наших клиник позволяет проводить все виды диагностики и применять все методы лечения, существующие в международной практике. Здоровье ЛОР-органов с первых лет и на долгие годы – задача, с которой успешно справляются наши детские оториноларингологи.
Нашими специалистами при синуситах применяются следующие диагностические и лечебные процедуры:
- Эндоскопическое исследования ЛОР-органов;
- Промывание носа, при синусите;
- Антибактериальная терапия, при необходимости ー противогрибковая;
- Противовоспалительные препараты, при наличии показаний ー закапывание кортикостероидов в нос;
- Антигистаминные препараты ー противоаллергические;
- Интраназальная инъекция лекарственных средств;
- Промывание придаточных пазух носа по Проетцу;
- Пункция верхнечелюстной пазухи;
- Эндоназальная новокаиновая блокада;
- Анемизация слизистой носа.
В сложных случаях, не поддающихся лечению рекомендуют хирургическое вскрытие и промывание околоносовых пазух.
По завершении лечения рекомендовано наблюдение оториноларинголога дважды в год.
В нашей клинике работают высококвалифицированные специалисты с большим опытом работы.
В Медицинском центре «Парацельс» практикуется мультидисциплинарный подход к решению каждой медицинской задачи, поэтому детский оториноларинголог может привлечь к программе диагностики и лечения других специалистов. Они могут дать качественную консультацию по любым вопросам, связанным со здоровьем вашего ребёнка.
Записаться на приём к врачу можно каждый день, без выходных, выбрав удобный для Вас способ:
Синусит — воспаление слизистой оболочки околоносовых пазух, и самое известное из них — гайморит. Синуситы среди всех болезней ЛОР-органов занимают «почётное» призовое место, на их долю приходится до четверти всех обращений пациентов. В среднем каждый шестой взрослый эпизодически страдает синуситом.
Наш эксперт в этой сфере: Тафинцева Екатерина Анатольевна Заведующий стационаром, врач-терапевт
Предположительно, синусит входит в ТОП-10 всех воспалительных болезней, ему отводится пятое место по частоте назначения антибиотиков.
Статистика ЛОР-заболеваний у россиян хромает, но ежегодно точно 10 миллионов больных синуситом доходят до врачей, по меньшей мере, столько же просто ходят с синуситом, надеясь на самостоятельное разрешение проблемы, что при катаральной форме и происходит рано или поздно.
При анализе баз медицинских данных страховых компаний США в 2008 году выяснилось, что каждый седьмой взрослый американец в течение предшествующего опросу года имел признаки риносинусита. Причём женщины болели в два раза чаще, и основная группа пациентов была старше 45 лет.
При гнойных процессах без лечения и помощи врача можно доходить и до остеомиелита кости черепа или менингита. Каждое пятое «воспаление мозга» — на счету синусита. У четверти всех страдающих синуситами имеются признаки депрессии.
Сколько пазух у человека?
В лицевом черепе взрослого человека располагается несколько пар носовых или придаточных пазух, общим числом от 8 до 16. В лобной кости по одной пазухе, а кости парные, эти пазухи называются лобными, а их воспаление — фронтит. Лобные пазухи сообщаются тонким соустьем со средним отделом внутреннего носа, куда и должен оттекать слизистый секрет.
В верхней челюсти — тоже по одной пазухе с каждой стороны, они разделяют зубные ряды и глазную орбиту, это самые крупные воздухоносные пазухи, их название — верхнечелюстные или гайморовы, а воспаление пазухи — гайморит. Верхнечелюстная пазуха открывается в средний носовой ход.
В клиновидной кости тоже есть по пазухи, они небольшие, но заднего расположения по отношению к носу, к верхней стенке этой пазухи прилегает головной мозг, а конкретнее располагается гипофиз — главный регулятор всех желёз внутренней секреции. Воспаление пазухи называется сфеноидит. Клиновидная пазуха открывается узким протоком в верхний этаж носа.
И заключает эту группу решётчатый лабиринт с парными пазухами, а вот число их вариабельно от двух до восьми. Передние его ячейки сообщаются со средним, а задние — с верхним носовым ходом. А сама решётчатая кость снаружи не видна, она располагается внутри черепа, между верхнечелюстной, лобной и клиновидной костями. Её воспаление носит название этмоидит.
Первенствует по частоте воспалительных изменений гайморит, значительно реже развиваются этмоидит, фронтит и сфеноидит. При воспалении всех пазух говорят о пансинусите, а поскольку практически не возникает синусита без воспаления слизистой носа правильно называть это состояние риносинусит. Когда поражены все пазухи с одной стороны лицевого черепа, то это будет гемисинусит.
Зачем нужны пазухи?
Скелет лица составлен из нескольких плоских, но весьма прочных костей. Если бы не было воздухоносных пазух, то вес черепа был больше, но главная их функция не в облегчении веса при сохранении прочности костей лица, а в согревании воздуха, поступающего через нос в дыхательные пути. Сравните температуру на улице, а внутри лёгких человека должно быть 36,6°С, тогда как время вдоха и, соответственно, прохождения воздуха «с улицы» до альвеол — доли секунды. Вот за эти доли надо согреть от минуса до хорошего плюса и параллельно увлажнить воздушный поток. Слизистая пазух обильно снабжена сосудами, поэтому согреть там воздух легко. Там же отлавливаются и утилизируются иммунными клетками разнообразные микроорганизмы.
В пазухах наш голос получает звучание, они выступают резонаторами — достаточно вспомнить, как громко квакают лягушки, когда раздуты защёчные мешки-резонаторы. Считают, что пазухи помогают регулировать артериальное давление, соотнося его с изменениями атмосферного давления.
Каким бывает синусит
Хроническим синусит можно назвать после 12 недель непрерывной болезни, соответственно, если воспаление короче, то это острый синусит. Если синусит возникает ежегодно или за год посещает человека несколько раз, но между обострениями есть светлый промежуток без признаков болезни не менее 8 недель, то это будет рецидивирующий синусит.
Острые синуситы носят название по пазухам, в которых они развиваются: гайморит, сфеноидит, фронтит и этмоидит. Синуситы подразделяются по составу отделяемого на гнойный, катаральный и серозный, что объединяют в одну группу экссудативного. Если в полости имеются какие-то разрастания слизистой, то предполагается продуктивный синусит и его подвариантные формы: кистозный, полипозный или гиперпластический пристеночный. Отдельно выделяют некротический синусит, как крайне тяжёлый процесс с распадом тканей, и атрофический на фоне дистрофии слизистой оболочки.
Синусит могут вызывать вирусы, бактерии и грибы. Чаще воспаление начинается с поражения респираторным вирусом, после присоединяется бактериальная инфекция, чаще пневмококк и гемофильная палочка Пфайффера.
Диагностика синуситов
Осмотр носовым зеркалом позволит увидеть истечение из пазухи патологического отделяемого. В обязательном порядке осмотр дополняется рентгенологическим исследованием лицевого черепа в нескольких проекциях. При синусите на рентгеновском снимке видно уменьшение воздушности пазухи и даже уровень жидкости внутри.
При КТ можно не только локализовать поражение, но и увидеть толщину слизистой пазух, наличие в них мелких кист и полипов, что позволяет определить вероятность развития хронического процесса. Но при КТ непросто отличить банальный воспалительный отёк в первые дни респираторной инфекции от «махрового» синусита, при обоих состояниях будет отмечаться выраженный отёк слизистой, поэтому КТ лучше делать при затянувшемся синусите.
Пункция гайморовой пазухи
Пункция гайморовой пазухи не только диагностическая, но и лечебная процедура, поскольку промывание полости пазухи антисептическим раствором уменьшает бактериальную заражённость.
Российские специалисты пункции верхнечелюстной пазухи относят к первой и лучшей лечебной тактике. Такое «разгрузочное» лечение позволяет удалить из пазухи патологический экссудат — гной, восстановить её воздушность и уменьшить отёк самого соустья. Антибиотики внутрь пазух не вводят, потому что они повреждают эпителий и по большому счету этим вредят, усугубляя патологический процесс.
При гнойном гайморите вполне достаточны около трёх-пяти пункций, но может помочь и только одна. Долговременные катетеры внутрь пазухи предпочитают не устанавливать, так как местно-раздражающие действие инородного предмета приводит к усилению отёка. При катаральном синусите пункционное лечение вообще не проводится, также как и пунктирование других пазух возможно, но требует специальных навыков. В качестве аргументации бесполезности пункций используют ссылки на «западные школы», забыв, что ЛОР-заболевания там лечат семейные врачи, которые не владеют искусством, доступным узким специалистам — российским оториноларингологам.
Лечение: дополнительное и обязательное
В обязательном порядке в лечении синуситов используются сосудосуживающие препараты и не только в каплях, но и в гелях, аэрозолях или таблетках. Препараты оксиметазолина или ксилометазолина быстро устраняют отёк и восстанавливают проходимость соустий. Капли в нос правильно дозировать практически невозможно и аэрозольные спреи имеют преимущество именно возможностью подведения ограниченной разовой дозы.
Применять сосудосуживающие препараты для носа рекомендуют не более недели из-за возможности развития «рикошета», когда вместо снижения отёчности носа они приводят к её увеличению. Таблетки не инициируют «рикошета», но оказывают общее действие на организм в виде повышения давления и сердцебиений. Можно возразить, что за неделю гайморит не вылечится, следовательно, без сосудосуживающих капель будет не обойтись. Верно, но решить эту проблему поможет консультация ЛОР-врача.
Антибактериальные и противовоспалительные препараты в лечении синусита
При тяжёлом и средней тяжести синусите сегодня рекомендуется проведение антибактериальной терапии длительностью до 12–14 дней, лучше инъекциями, и ещё лучше выполнить посев отделяемого из носа на чувствительность к антибиотикам. Но это небыстрое дело, поэтому чаще это необходимо при хроническом процессе и рецидивах синусита. При лёгком течении тоже используются антибиотики, но длительность и режим, а также конкретный препарат укажет только врач.
Преимущественно антибиотики назначаются эмпирически, то есть по предположительному виду бактериального возбудителя. Разработаны стандартные схемы первой и последующих линий применения. Однозначно для лечения российских синуситов не рекомендуются ко-тримоксазол (бактрим, бисептол), линкомицин и гентамицин - отечественная бактериальная флора, приводящая к синуситам, не чувствительна к ним.
В качестве противовоспалительного используют специальный местный глюкокортикостероид (фенспирид), потому что обычные нестероидные противовоспалительные для терапии синуситов слабоваты. Глюкокортикостероид уменьшает отёчность, исправляет иммунные дефекты и не позволяет колониям бактерий разрастаться дальше.
Для уменьшения вязкости секрета применяются муколитики с ацетилцистеином (АЦЦ), что разжижает вязкий гель и способствует более лёгкому истечению, очищая полость и от гноя, и от бактерий.
Для удаления возбудителя инфекции рекомендуется промывание носа солевыми растворами или морской водой, как это делать правильно, научит ЛОР-врач.
Первый симптом синусита - отёк слизистой носа, существенно затрудняющий дыхание. При острой вирусной инфекции бороться с отёком сложно, закапываемые в нос сосудосуживающие препараты, с одной стороны, снимают отёчность, но раздражение слизистой вызывает навязчивое чихание, за которым следует вторая волна отёчности. Эффект капель очень кратковременный и в острый период невысокий, но без них носового дыхания почти совсем нет.
Через 3–5 дней таких страданий чувство заложенности в носу несколько уменьшается, зато появляется ощущение увеличение площади заложенности и меняется секрет, выделяющийся из носа, он густеет и его цвет может измениться с прозрачного желтоватого до мутного зеленоватого.
Появляется следующий симптом - болезненность под глазами внутри скул, если в отёк вовлеклась гайморова пазуха, и в переносице, если воспалилась лобная пазуха. Боль может отдавать в зубы и усиливаться при сморкании.
Густота секрета увеличивается, он с трудом высмаркивается, но чрезвычайно обилен. Ночью секрет стекает по задней стенке глотки, утром может появиться кашель с зеленоватой мокротой, которая на самом деле просто затёкшие ночью «сопли».
Хроническая гипоксия — голодание головного мозга из-за постоянной заложенности носа приводит к головным болям и ощущению «отёчности мозга». Температура может быть нормальной или субфебрильной.
Возможны нарушение обоняния и даже вкуса пищи, закладывает уши. Процесс чаще всего двусторонний, но не симметричный по течению. При закапывании носа сосудосуживающими препаратами отёк слизистой носа уменьшается, что облегчает эвакуацию выделений из больной пазухи.
Хронический синусит также начинается с ОРВИ, но течение его не такое острое. Вследствие постоянного присутствия бактериальной флоры выделения раньше меняются со слизистых на гнойные. Самостоятельно определить, какая пазуха поражается, могут только хронические больные гайморитом, при остром процессе клинические проявления в разных пазухах дают однотипные симптомы.
Все неприятности в носовых пазухах начинаются с воспаления верхних дыхательных путей, как правило, вместе с острой респираторной вирусной инфекцией (ОРВИ), чаще риновирусной. Поэтому синуситами болеют в тот же период, что и ОРВИ, как минимум, зимой, ранней весной, в начале и конце осени. Поражённая вирусом слизистая отекает, секреция желёз усиливается, а отток выработанного секрета невозможен из-за отёка соустья пазухи с носом.
У 95 из ста болеющих ОРВИ при КТ или МРТ найдут воспалительный отёк пазух, но это совсем не значит, что всем им угрожает бактериальное воспаление пазухи, и это станет причиной синусита. Не повезёт только одному-двум, у остальных разрешится благополучно - полным выздоровлением. Только ежегодно взрослые переносят от 3 до 6 ОРВИ, поэтому вероятность заболеть синуситом появляется неоднократно.
Вредно ли сильно сморкаться?
Активное сморкание не просто не эстетично, но вредно. Сморкание сопровождается повышением носового давления, и инфицированная слизь (в народе - сопли) попадает в верхнечелюстную пазуху. Поэтому сморкаться надо аккуратно и нежно.
Гайморит может развиться при неблагополучии зубов верхнего ряда, к примеру, кариесе корня или одонтогенной кисте, зреющей на корне зуба. Иногда некачественная обработка кариозной полости с последующим пломбированием приводит к воспалительным изменениям в костной ткани верхней челюсти и в процесс вовлекается пазуха. Такой гайморит без адекватного лечения зуба никогда не удастся прекратить.
Как развивается воспаление и синусит
Придаточные пазухи носа разных размеров и расположения, но все сообщаются с полостью носа очень небольшими соустьями, легкого перекрывающимися воспалённой слизистой оболочкой носа.
При закрытом отёком наружном отверстии соустья блокируется нормальный отток межклеточной жидкости и возникает отёк самого соустья. Пазуха становится замкнутой, что мешает нормальной циркуляции воздуха, постепенно находившийся в пазухе воздух всасывается, давление в ней снижается, что тоже способствует её отёчности. Место всосавшегося воздуха занимает не оттекающий слизистый секрет. В тепле и сырости начинают размножаться микроорганизмы, залетевшие в воздушном потоке, и формируется воспаление самих пазух.
Полость внутреннего носа небольшая, а близость входных отверстий способствует лёгкому «переносу» воспаления, поэтому часты сочетания гайморита и фронтита, этмоидита и сфеноидита. Предрасполагают к развитию синусита местные анатомические особенности, к примеру, искривление носовой перегородки с большей лёгкостью способствует блокаде соустия.
Аналогично потворствуют воспалению пазух и синуситам разрастания слизистых — полипы или гипертрофия — увеличение носовых раковин. Кроме того, помогают воспалению нарушения местного иммунитета и аллергический отёк.
Материал подготовлен врачом-терапевтом, заведующим стационаром клиники «Медицина 24/7» Тафинцевой Екатериной Анатольевной.
В России становится всё больше людей, которые получают статус «выздоровевших» после COVID-19. На самом деле, о полном выздоровлении можно говорить не во всех случаях. Коронавирус наносит удар по различным органам и системам человека, может вызвать самые серьёзные осложнения и привести к тяжелым последствиям.
Как часто следует обследоваться таким пациентам? На какие изменения в состоянии своего здоровья следует обратить самое пристальное внимание и как самостоятельно понять, что вам необходима медицинская помощь?
COVID-19 способен вызывать тяжелые осложнения со стороны сердца, легких, мозга, почек, сосудов и других жизненно важных систем и органов человека. Оказалось, что последствия коронавирусной инфекции не менее опасны, чем сама инфекция. Если упустить их развитие, они могут привести к серьёзным осложнениям.
Все вирусные пневмонии могут иметь отдаленные последствия. Прежде всего, это – легочный фиброз, приводящий к значительной потере трудоспособности, вплоть до инвалидности.
Коронавирус очень коварен. Сегодня можно наблюдать такие ситуации: онкологический пациент готовится к плановой операции и обследуется. Ему проводят КТ («никаких изменений»); делают мазок из ротоглотки на коронавирус («вирус не обнаружен»). Ему проводят операцию, и после неё пациенту становится хуже. Снова проводят КТ и обнаруживают в легких картину «матового стекла».
Получается, что методы диагностики не всегда позволяют определить наличие вируса в организме?
Это означает, что всем нам надо пристально следить за своим здоровьем, особенно тем, кто перенес вирусную пневмонию. Участки уплотнения легочной ткани со временем могут превратиться в очаги фиброза – плотную ткань, которая «не дышит». Врачи не исключают, что переболевшие
COVID-19 до конца жизни будут страдать одышкой даже при минимальных физических нагрузках. Пораженные легкие не смогут давать организму нужное количество кислорода. Такие структурные изменения в легких потребуют длительного восстановления.
Поэтому в течение года людям, перенесшим COVID-19, нужно сделать несколько контрольных КТ с измерением плотности легочной ткани. Если по итогам исследования выявляется, что участки уплотнения легочной ткани сохраняются или расширяются, необходимо действовать. В программу реабилитации таких пациентов необходимо включить не только дыхательную гимнастику, но и физиотерапию, ингаляции и комплекс аэробных упражнений. Хороший эффект дает плавание.
COVID-19 провоцирует развитие аритмий, декомпенсацию сердечной деятельности и даже возникновение инфаркта миокарда. Людям с заболеваниями сердца следует принять меры по предупреждению заражения COVID-19, а в случае ухудшения состояния здоровья, немедленно обратиться к врачу.
У переболевших COVID-19 отмечаются длительные сбои иммунитета. Снижение уровня лимфоцитов в крови, которое может носить как временный, так и длительный характер, является типичным симптомом у пациентов, перенесших коронавирусную инфекцию. Однако, и после выздоровления у пациентов могут отмечаться изменения в количестве клеток крови, отвечающих за защитные функции организма. Лимфопения (стойкое снижение лимфоцитов крови) – типичный симптом у пациентов с COVID-19 (даже через 4-11 недель после выздоровления).
Российские специалисты заявляют, что SARS-CоV-2, в отличие от вируса иммунодефицита человека, не может размножаться в лимфоцитах. Поэтому сбои в иммунитете могут носить обратимый характер.
В период заболевания COVID-19 выделительная система больного за счет кислородного голодания перестает справляться со своими функциями, не происходит детоксикации крови. На этом фоне развиваются полиорганная недостаточность и многочисленные отеки тканей внутренних органов. Именно такая критическая ситуация может привести к летальному исходу в момент болезни и заставляет обратить серьезное внимание на нефрологические осложнения после выздоровления. Нефрологические осложнения на фоне COVID-19 характерны не для каждого человека, а только для тех, кто имеет ослабленный иммунитет или основное заболевание, не связанное с коронавирусной инфекцией (нефриты, мочекаменная болезнь, заболевания мочеполовой системы воспалительного характера) и др. Важно отметить, что COVID-инфекция необязательно приводит к нефрологическим осложнениям. Это зависит от иммунитета пациента, общего состояния его здоровья, правильно подобранного для него лечения и четкой организации врачебного и лабораторного контроля за его показателями в периоде реабилитации.
К вирусу восприимчивы не только клетки эпителия (слизистой оболочки) органов дыхания, но и клетки тканей ЦНС. Поэтому побочным эффектом такого воздействия оказываются нарушения деятельности ЦНС, неврологические и психические расстройства. Особенно это касается тех пациентов, которых подключали к аппаратам ИВЛ (искусственной вентиляции легких). Так называемый ПИТ-синдром (после интенсивной терапии) проявляется у таких больных нарушениями психики. Человек становится тревожным, у него появляются посттравматическое стрессовое расстройство, депрессия, ухудшается память, внимание, скорость мышления, падает скорость реакций, возникают трудности с обучением, привычной работой и выполнением повседневных задач.
При COVID-19 увеличивается риск возникновения нарушений свертываемости крови, что приводит к инсультам и отеку легких. Минимум, у половины больных коронавирусной пневмонией впоследствии возможны тромботические осложнения. Тромбы закупоривают кровеносные сосуды, которые питают различные органы – легкие, мозг, сердце. Это повышает риск развития легочной эмболии, инсульта, инфаркта, тромбоза глубоких вен. Как долго сохранится повышенная свертываемость крови у переболевших COVID-19, пока не ясно.
У многих пациентов после полного исчезновения клинических симптомов заболевания сохраняется «озноб» вне зависимости от температуры окружающей среды (даже в жаркую погоду). «Мурашки на теле» часто принимают за повторное заражение. У пациентов в результате действия вируса и частичного нарушения кровообращения из-за спазма кровеносных сосудов в головном мозге страдает центр терморегуляции. Пока невозможно определить, постоянное ли это нарушение или временное. Возможно, часть повреждений может иметь необратимый характер. Таким пациентам можно порекомендовать чаще употреблять теплое питье (особенно ягодные и травяные чаи).
У детей в результате коронавирусной инфекции может развиться синдром Кавасаки (некротизирующий системный васкулит с преимущественным поражением средних и мелких артерий). Наиболее часто ему подвержены младенцы и дети до пяти лет, но возможны и исключения. Новый опасный синдром встречается и у детей старшего возраста, сопровождается повышенной температурой, сыпью, отеками, поражениями кожи, глаз, сердца и сосудов, а также инфекционно-токсическим шоком. Синдром опасен поражением артерий с возможным образованием аневризм, тромбозов и разрывов стенок кровеносных сосудов.
Поскольку основная масса переболевших COVID-19 в настоящее время ещё только проходит курс реабилитации, пока неизвестно, какие серьезные последствия для здоровья каждого из них принесла перенесенная ими коронавирусная инфекция. Но уже сейчас специалистам становится понятно, что здоровье переболевших COVID-19 не будет прежним даже у тех пациентов, которые перенесли болезнь в легкой или бессимптомной форме. Никто не застрахован от возможных осложнений. Поэтому особенно странным на этом фоне выглядит желание некоторых людей поскорее перенести коронавирусную инфекцию и таким образом приобрести столь желанный ими иммунитет к этому заболеванию.
С целью профилактики коронавирусной инфекции и её серьезных осложнений специалисты рекомендуют вести здоровый образ жизни, укреплять иммунитет, соблюдать правила личной и общественной гигиены и четко выполнять предписания в отношении соблюдения масочно-перчаточного режима, дистанцирования в условиях постепенного ослабления введенных на период пандемии строгих ограничительных мер, основанных на глубоком анализе конкретной санитарно-эпидемиологической обстановки в том или ином регионе, и возможностью их ужесточения вновь в случае её ухудшения.
Синусит: что это за болезнь, симптомы которой похожи сразу на несколько простудных заболеваний? Данное заболевание представляет собой воспаление вирусного, бактериального или аллергического характера, возникающее в придаточных носовых пазухах. Его лечение напрямую связано с разновидностью и формой протекания.
Виды, формы, типы синусита
От того, в какой области носовых пазух локализуется очаг болезни, зависит ее разновидность. В классической медицине их насчитывают четыре:
- фронтит (лобные пазухи);
- этмоидит (ячейки решетчатого лабиринта);
- сфеноидит (клиновидные пазухи); (гайморовы или верхнечелюстные пазухи).
Сфеноидит представляет собой воспаление носовых пазух клиновидной полости, а потому встречается реже всего. Его сопровождает головная боль в затылке, зрительные аномалии. Одна из причин развития сфеноидита – различные опухоли в пазухах и искривление носа. Поэтому лечат его преимущественно хирургическим путем.
Этмоидит – это разновидность воспаления решетчатых полостей. Он часто наблюдается у пациентов школьного и дошкольного возраста, и становится причиной возникновения отечности глаз и конъюнктивита. Особенность этмоидита состоит в том, что он проявляется в комплексе с гайморитом и фронтитом. В связи с этим лечат его так же комплексно, совмещая медикаментозное лечение, физиотерапию и хирургические процедуры.
Фронтит представляет собой тяжелое воспаление лобных пазух. Он сопровождается явно выраженной симптоматикой, позволяющей быстро диагностировать заболевание: головными болями в лобных долях, увеличивающимися при надавливании. Вылечить фронтит сложно – необходимо комбинировать медикаментозную терапию, физиопроцедуры и пункции.
Формы синусита по МКБ 10 определены кодом J01 «Острый синусит» и J32 «Хронический синусит».
Острая форма характеризуется длительностью заболевания от одной до трех недель, ярким проявлением симптоматики, высокой температурой. Она возникает преимущественно из-за вирусных и простудных болезней, инфекций, других болезней, провоцирующих отек слизистой.
Хроническая форма отличается более длительным периодом протекания (до нескольких месяцев) и слабостью. Она возникает преимущественно из-за инфекционных заражений и нарушения схемы употребления антибиотиков.

Что касается типологии болезни, принято делить синусит на три типа:
- гнойный;
- отечно-катаральный;
- смешанный гнойно-слизистый.
Острый бактериальный синусит относится к гнойному типу. Он характеризуется повышенной температурой тела и наличием патогенов в пазухах. Несвоевременное лечение этого типа болезни приводит к воспалению костей, переходу в заболевания в хроническую форму, другим негативным последствиям.
Отечно-катаральный тип наблюдается на первых этапах хронических форм заболевания. Обычно он является последствием запущенных простуд и ОРВИ.
Начальную стадию развития синусита символизирует катаральный тип. Ему свойственно наличие слизистых выделений из носа и отека слизистых в пазухах. Этот этап хорошо поддается лечению, которое, как правило, не отличается большой продолжительностью. Полезно будет узнать, что основной причиной катарального синусита является недолеченный насморк.
Смешанный тип характеризуется гнойно-слизистыми выделениями и другой симптоматикой, свойственной всем видам заболевания.
Причины возникновения синусита
Причин воспаления носовых пазух может быть множество. Любое заболевание, которое приводит к появлению отечности в области придаточных носовых пазух, может спровоцировать развитие гайморита, этмоидита и фронтита. Причиной появления сфеноидита выступают различные опухоли и абсцессы.
К распространенным причинам развития острой формы болезни относятся:
- насморк простудного или аллергического характера, наблюдающийся на протяжении длительного периода;
- переохлаждение в сочетании со слабой иммунной системой;
- искривление носа и аномалии строения носовых пазух, из-за которых естественное отхождение слизи затрудняется;
- опухоли, абсцессы, полипы;
- инфекционные заражения;
- аденоиды.
Также синусит часто появляется при запущенном рините или неправильном лечении ОРВИ. Причины синусита определяют дальнейший вид, форму и тип болезни. Так, при запущенном пародонтозе может возникнуть только гайморит.
Симптоматика у детей и взрослых
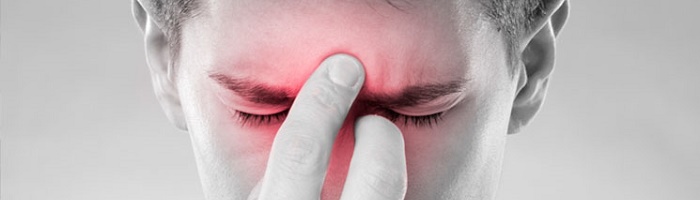
Признаки синусита схожи для острой и хронической форм. К ним относятся:
- слизистые, гнойные или гнойно-слизистые выделения желто-зеленого оттенка;
- головная боль, отдающая в лобные доли, затылок, глаза;
- заложенность носа, сопровождающаяся гипосмией;
- ярко выраженная отечность носовых пазух и век;
- повышенная температура, слабость, кашель.
Часть перечисленных симптомов свойственна только к тем видам болезни, которые возникают вследствие инфицирования. Острый верхнечелюстной синусит, возникший из-за инфекции, сопровождается также зубной болью.
Симптомы хронического синусита отличаются от острой формы болезни только тем, что у больного редко наблюдается повышение температуры тела. Общим признаком всех форм является сильная головная боль.
Синусит: симптомы и лечение у детей
В связи с физиологическими особенностями организма, дети чаще болеют фронтитом и этмоидитом. Так как дети более чувствительны, симптоматика болезни у них проявляется ярче. Сначала она имеет сходство с обычной ОРВИ или простудой и характеризуется насморком с сухим кашлем. После возникает головная боль, наблюдается потеря аппетита и повышенная утомляемость. Эти симптомы свидетельствуют о необходимости срочной консультации в ЛОР-клинике.
Признаки острой формы фронтита включают заложенность носа, серозные выделения, сильную головную боль в лобных долях, отечность. Хроническая форма характеризуется раздражительностью, повышенной утомляемостью, ухудшением памяти, слабой головной болью.
Симптоматика этмоидита у детей зависит от возраста. Груднички тяжело переносят этот вид заболевания. У них оно сопровождается отечностью, сильной интоксикацией, обильными выделениями и даже сепсисом. Для детей в возрасте от года до 3 лет перечисленная симптоматика дополняется различными внутриглазными осложнениями.
Дети в возрасте от 3 лет и старше в основном болеют несколькими видами синусита сразу. Обычно у них одновременно наблюдается этмоидит, гайморит и фронтит.
При классическом гайморите наблюдается отечность, выделения гнойного или гнойно-слизистого характера, интоксикация, боли в районе носа и лба. Особым отличительным признаком является ослабление или полная потеря обоняния.
При смешанном протекании этмоидита и гайморита в хронической форме симптоматика представлена интоксикацией, выделениями гнойного или гнойно-слизистого характера, головной болью, усиливающимся к вечеру сухим кашлем. Неправильное или несвоевременное лечение приводит к обострению, которое проявляется в виде усиливающейся боли и повышенному объему выделений.
В редких случаях дети болеют сфеноидитом. Симптомами его острой формы являются гнойный насморк, температура, интоксикация, головная боль, отек слизистой с покраснением области воспаления. При хронической форме воспаления наблюдается головокружение, слабость, нервозность.
Отдельно стоит описать синусит у детей, возникший вследствие заражения грибковой инфекцией. Такая болезнь появляется чаще всего у детей в пубертатном возрасте с ослабленной иммунной системой. Характерные признаки: зуд в носу, обильные выделения, затрудненное дыхание. Сопли при синусите в данном случае не имеют ярко выраженного желто-зеленого оттенка.
Лечение назначает детский отоларинголог после комплексного обследования и сбора анамнеза.

Синусит: симптомы и лечение у взрослых
У взрослых людей ярче всего выражен острый синусит, симптомы и лечение которого зависят от того, в какой области носовых пазух локализуется очаг болезни. К распространенным признакам заболевания относится:
- обильные выделения слизистого, гнойного или гнойно-слизистого характера с желто-зеленым оттенком, а в редких случаях – с вкраплениями кровянистых выделений;
- повышенная утомляемость, сонливость, потеря аппетита; , усиливающийся в ночное время;
- ощущение чрезмерной сухости в носоглотке;
- ослабление или потеря обоняния;
- повышенная температура;
- головные боли;
- интоксикация;
- отечность.
С незначительными отличиями протекает синусит хронический: симптомы и лечение у взрослых в этом случае дополняются субфебрилитетом вместо повышенной температуры.
Основными признаками, по которым можно определить вид и форму синусита у взрослых, являются головные боли и температура.
По локализации головной боли проще всего выявить область поражения. Гайморит характеризуется болями в переносице, отдающими в верхнюю челюсть, лоб, глаза. Фронтит выражен сильными болями в лобных долях, а этмоидит – в переносице. Сфеноидит вычисляется благодаря болям в затылочной области.
Повышенная температура при синусите сигнализирует об острой форме болезни.
Методы диагностики
Для того, чтобы выявить синусит, отоларингологи применяют комплекс диагностических методик. К ним относятся:
- сбор стоматологического анамнеза;
- лабораторные исследования;
- компьютерная томография;
- различные манипуляции;
- обычный осмотр;
- рентгенография;
- фарингоскопия;
- риноскопия;
- эндоскопия.
Часть перечисленных методик имеет противопоказания. Так, например, рентгенография противопоказана беременным женщинам, а компьютерная томография – людям с индексом массы тела свыше 35.
Лечение
Чтобы определить, как лечить синусит, отоларинголог оценивает степень тяжести болезни. При своевременном обращении за медицинской помощью больные могут рассчитывать на медикаментозное лечение, включающее этиотропную и симптоматическую терапию. Исключение составляют только те случаи, когда болезнь вызвана различными опухолями либо искривлением носа.
Таблетки от синусита представлены различными противоотечными и антигистаминными препаратами. Они устраняют основную причину развития заболевания. Самостоятельный прием таких препаратов приводит к негативным последствиям. Поэтому их назначение и определение курса лечение проводится только врачом-отоларингологом.
Симптоматическая терапия направлена на смягчение и устранение симптоматики. Поэтому в перечень медикаментов, назначаемых при симптоматическом лечении, кроме таблеток входят спреи для носа, противовоспалительные препараты, антисептики, и различные растительные препараты, такие как СинуСтронг.
Антибиотики при синусите входят в этиотропное медикаментозное лечение. Они назначаются при инфекционных воспалениях носовых пазух. Главное при таком лечении – не пропускать прием назначенных лекарств и придерживаться схемы лечения. При выявлении аллергических реакций на медикаменты следует немедленно прекратить их прием и повторно обратиться к врачу.
Грибковые возбудители устойчивы к воздействию обычных антибиотиков. Поэтому для их устранения назначаются специальные препараты Амфотерицин, Флуконазол и другие противогрибковые лекарства.

Лечение синусита у взрослых включает не только медикаментозную, но и патогенетическую терапию. Она предназначена для устранения источников заболевания. Делится патогенетическая терапия на инвазивную и неинвазивную. К инвазивным способам лечения относят пункцию и ЯМИК-катетеризацию. Последняя проводится только в том случае, если воспалены все пазухи носа. Также высокую эффективность показывает физиотерапия – электрофорез, УВЧ и т.д.
Хирургическое вмешательство
Хронический полипозный синусит, одонтогенный гайморит и другие формы этой болезни с частыми рецидивами требуют хирургического вмешательства. То же самое касается различных патологий носовых пазух и искривлений носа.
Сейчас, решая, как вылечить синусит с помощью операции, врачи предпочитают эндоскопическую микрохирургию.
Нужен ли больничный при синусите?
При лечении хронического синусита хирургическим путем, а также при инфекционных и острых формах заболевания выписывание больничного листа требуется обязательно. Начальные стадии болезни лечатся без больничного.
Синусит: симптомы и лечение в домашних условиях
Стоит обратить внимание, что лечение синусита в домашних условиях может быть опасно. Особенно это касается детей, так как неправильное лечение в данном случае может привести к тяжелым осложнениям.
Лечение синусита в домашних условиях включает:
- промывание носа,
- ингаляции ароматическими маслами,
- прием устраняющих симптоматику заболевания препаратов.
Это допускается только на начальных стадиях болезни. Однако даже такие методики требуют предварительной консультации с врачом.
Профилактика
В список профилактических мер можно отнести:
- укрепление иммунитета;
- своевременное лечение простуд и ОРВИ;
- регулярное посещение отоларинголога и стоматолога;
- соблюдение назначенного курса приема антибиотиков.
Под укреплением иммунитета подразумевается множество мероприятий: прогулки на свежем воздухе, правильное питание, здоровый сон, снижение уровня стресса и отсутствие недостатка витаминов. Также стоит избегать переохлаждения, общения с больными, зараженными инфекционными заболеваниями, травм носа.
Читайте также:

