К профессиям в которых может развиться пневмокониоз относятся
Опубликовано: 04.07.2024
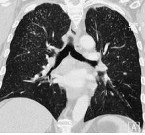
Пневмокониозы – ряд хронических заболеваний легких, возникающих вследствие длительного вдыхания производственной пыли и характеризующихся развитием диффузного фиброза легочной ткани. Течение пневмокониоза сопровождается сухим кашлем, прогрессирующей одышкой, болями в груди, развитием деформирующего бронхита, нарастанием дыхательной недостаточности. При диагностике пневмокониоза учитывается наличие и вид профессиональных вредностей, физикальные данные, результаты спирометрии, рентгенологического обследования, КОС и газового состава крови. Лечение пневмокониоза включает исключение контакта с вредными соединениями, применение бронхолитических и отхаркивающих средств, кортикостероидов, проведение физиопроцедур, кислородных ингаляций, гипербарической оксигенации.
МКБ-10
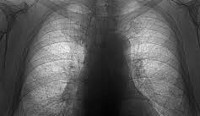
Общие сведения
К пневмокониозам в пульмонологии относят различные хронические профессиональные болезни легких, возникающие вследствие вдыхания вредной производственной пыли и приводящие к выраженному развитию соединительной ткани – диффузному первичному фиброзу. В структуре профессиональных заболеваний пневмокониозы занимают одно из ведущих мест. Пневмокониозы чаще всего обнаруживаются у рабочих угольной, асбестовой, машиностроительной, стекольной и других видов промышленности, подвергающихся воздействию вредной производственной пыли в течение 5-15 и более лет.

Причины и классификация пневмокониозов
Факторами, определяющими развитие пневмокониоза, являются состав, длительная экспозиция и высокие концентрации вдыхаемой пыли неорганического (минерального) или органического происхождения.
В зависимости от химического состава пыли различают следующие группы профессиональных заболеваний легких:
- силикоз – пневмокониоз, развивающийся при воздействии пыли, содержащей диоксид кремния (SiO2);
- силикатозы – группа пневмокониозов, развивающихся на фоне вдыхания силикатов - соединений кремниевой кислоты с металлами (асбестоз, калиноз, талькоз, нефелиноз и др.);
- металлокониозы – пневмокониозы, обусловленные воздействием металлической пыли (алюминия – алюминоз; бария – бариноз; бериллия – бериллиоз; железа – сидероз и пр.);
- карбокониозы – пневмокониозы, вызываемые вдыханием углеродсодержащей пыли (антракоз, сажевый пневмокониоз, графитоз);
- пневмокониозы, связанные с воздействием смешанной пыли (сидеросиликоз, антракосиликоз, пневмокониоз газорезчиков и электросварщиков);
- пневмокониозы, развивающиеся при длительном вдыхании пыли органического происхождения (льна, хлопка, шерсти, сахарного тростника и т. д.). Данная группа пневмокониозов по течению чаще напоминает аллергический альвеолит или бронхиальную астму; при этом развитие диффузного пневмофиброза отмечается не во всех случаях. Поэтому заболевания, вызванные воздействием органической пыли, лишь условно относят к группе пневмокониозов.
Глубина проникновения пыли в воздухоносные пути и интенсивность ее элиминации зависят от величины (дисперсности) аэрозольных частиц. Наиболее активной фракцией являются высокодисперсные частицы с размером 1-2 мкм. Они проникают глубоко и преимущественно оседают на стенках терминальных бронхиол, респираторных ходов и альвеол. Частицы более крупного размера задерживаются и удаляются мукоцилиарным аппаратом бронхов; более мелкие фракции элиминируются с выдыхаемым воздухом или по лимфатическим путям.
Патогенез пневмокониозов
Высокая загрязненность вдыхаемого воздуха в совокупности с недостаточной эффективностью мукоцилиарного клиренса обуславливает проникновение и оседание аэрозольных частиц в альвеолах. Оттуда они могут самостоятельно проникать в интерстициальную ткань легких либо поглощаться альвеолярными макрофагами. Поглощенные частицы зачастую обладают цитотоксическим действием на макрофаги, вызывая процесс перекисного окисления липидов. Высвобождающиеся при этом лизохондриальные и лизосомальные ферменты стимулируют пролиферацию фибробластов и формирование в легочной ткани коллагена. В патогенезе пневмокониозов доказано участие иммунопатологических механизмов.
Фиброзные изменения в легочной ткани при пневмокониозах могут носить узелковый, интерстициальный и узловой характер. Узелковый фиброз характеризуется появлением мелких склеротических узелков, состоящих из нагруженных пылью макрофагов и пучков соединительной ткани. При отсутствии фиброзных узелков или их небольшом количестве диагностируется интерстициальная форма пневмокониоза, которая сопровождается утолщением альвеолярных перегородок, периваскулярным и перибронхиальным фиброзом. Слияние отдельных узелков может давать начало крупным узлам, занимающим значительную часть ткани легкого, вплоть до целой доли.
Фиброзному процессу в легких сопутствует мелкоочаговая или распространенная эмфизема, подчас приобретающая буллезный характер. Параллельно с изменениями в легочной ткани при пневмокониозах развиваются патологические процессы в слизистой оболочке бронхов по типу эндобронхита и бронхиолита.
В своем развитии пневмокониозы проходят период воспалительно-дистрофических и продуктивно-склеротических изменений. Большинство пневмокониозов, как правило, рентгенологически выявляются только во втором периоде.
Симптомы пневмокониозов
Течение пневмокониоза может быть медленно прогрессирующим, быстро прогрессирующим, поздним, регрессирующим. Медленно прогрессирующая форма пневмокониоза развивается спустя 10-15 лет от начала контакта с производственной пылью. Проявления быстро прогрессирующей формы манифестируют через 3-5 лет после начала контакта с пылью и нарастают в течение 2-3 ближайших лет. При позднем пневмокониозе симптомы обычно появляются лишь через несколько лет после прекращения контакта с пылевым агентом. О регрессирующей форме пневмокониоза говорят в том случае, если частицы пыли частично выводятся из дыхательных путей после прекращения воздействия вредного фактора, что сопровождается регрессом рентгенологических изменений в легких.
Различные виды пневмокониозов имеют сходную клиническую симптоматику. В начальных стадиях предъявляются жалобы на одышку, кашель со скудным количеством мокроты, колющие боли в грудной клетке, подлопаточной и межлопаточной области. Первоначально боли носят нерегулярный характер, усиливаясь при кашле и глубоком вдохе; позднее боли становятся постоянными, давящими.
Прогрессирование пневмокониоза сопровождается нарастанием слабости, субфебрилитета, потливости; снижением массы тела, появлением одышки в покое, цианозом губ, деформацией концевых фаланг пальцев рук и ногтей («барабанные палочки» и «часовые стекла»). При осложнениях или далеко зашедшем процессе появляются признаки дыхательной недостаточности, развивается легочная гипертензия и легочное сердце.
Значительная часть пневмокониозов (антракоз, асбестоз и др.) осложняется хроническим бронхитом (необструктивным, обструктивным, астматическим). К течению силикоза нередко присоединяется туберкулез; возможно развитие силикотуберкулеза, который отягощается эрозией легочных сосудов, легочным кровотечением и формированием бронхиальных свищей.
Частыми осложнениями пневмокониозов являются бронхоэктазы, бронхиальная астма, эмфизема легких, спонтанный пневмоторакс, ревматоидный артрит, склеродермия и другие коллагенозы. При силикозе и асбестозе возможно развитие альвеолярного или бронхогенного рака легких, мезотелиомы плевры.
Диагностика пневмокониозов
При распознавании пневмокониозов крайне важен учет профессионального маршрута пациента и наличие контактов с производственной пылью. При массовых обследованиях групп профессионального риска роль первичной диагностики пневмокониозов выполняет крупнокадровая флюорография. При этом выявляется характерное усиление и деформация легочного рисунка, наличие мелкоочаговых теней.
Углубленное обследование (рентгенография легких, компьютерная томография, МРТ легких) позволяет уточнить характер пневмокониоза (интерстициальный, узелковый и узловой) и стадию изменений. При прогрессировании пневмокониоза увеличивается площадь поражения, размеры и количество теней, выявляются участки массивного фиброза, компенсаторная эмфизема, утолщение и деформация плевры и т. д. Оценка кровотока и вентиляции в различных участках легочной ткани проводится с помощью зональной реопульмонографии и сцинтиграфии легких.
Комплекс исследований функции внешнего дыхания (спирометрия, пикфлоуметрия, плетизмография, пневмотахография, газоаналитическое исследование) позволяет разграничить рестриктивные и обструктивные нарушения. Микроскопическое исследование мокроты при пневмокониозе обнаруживает ее слизистый или слизисто-гнойный характер, примеси пыли и макрофагов, нагруженных частичками пыли. В трудных для диагностики случаях прибегают к проведению бронхоскопии с трансбронхиальной биопсией легочной ткани, пункции лимфоузлов корня легкого.
Лечение пневмокониозов
При выявлении любой формы пневмокониоза требуется прекращение контакта с вредным этиологическим фактором. Целью лечения пневмокониоза является замедление или предотвращение прогрессирования заболевания, коррекция симптомов и сопутствующей патологии, предупреждение осложнений.
Важное значение при пневмокониозе придается питанию, которое должно быть богатым витаминами и белками. Для повышения неспецифической реактивности организма целесообразен прием различных адаптогенов (настойки элеутерококка, китайского лимонника). Широко используются оздоровительные и закаливающие процедуры: ЛФК, массаж, лечебные души (душ Шарко, циркулярный душ). При неосложненных формах пневмокониоза назначается ультразвук или электрофорез с кальцием и новокаином на область грудной клетки, ингаляции протеолитических ферментов и бронхолитиков, оксигенотерапия (ингаляции кислорода, гипербарическая оксигенация). Горнорабочим показано проведение общего ультрафиолетового облучения, повышающего и устойчивость организма к бронхолегочным заболеваниям. Лечебно-профилактические курсы при пневмокониозе рекомендуется проводить два раза в год в условиях стационара или санатория-профилактория.
Пациентам с осложненным течением пневмокониоза с противовоспалительной и антипролиферативной целью требуется назначение глюкокортикоидов в течение 1-2 месяцев под туберкулостатической защитой. При развитии сердечно-легочной недостаточности показано применение бронхолитиков, сердечных гликозидов, диуретиков, антикоагулянтов.
Прогноз и профилактика пневмокониозов
Прогноз пневмокониоза определяется его формой, стадией и осложнениями. Наиболее неблагоприятно течение силикоза, бериллиоза, асбестоза, поскольку они могут прогрессировать даже после прекращения контакта с вредной пылью.
В основе профилактики пневмокониозов лежит комплекс мер по улучшению условий труда, соблюдению требований безопасности производства, совершенствованию технологических процессов. Для предупреждения пневмокониозов необходимо использование индивидуальных (противопылевых респираторов, защитных очков, противопылевой одежды) и коллективных средств защиты (местной приточно-вытяжной вентиляции, проветривания и увлажнения производственных помещений).
Лица, контактирующие с вредными производственными факторами, подлежат предварительным и периодическим медицинским осмотрам в установленном порядке. Устройство на работу, связанную с контактом с производственной пылью, противопоказано лицам с аллергическими заболеваниями, хроническими заболеваниями бронхолегочной системы, искривлением носовой перегородки, хроническими дерматозами, врожденными аномалиями сердца и органов дыхания.

С 2005 по 2009 г. в Российской Федерации зарегистрировано 7885 новых случаев профессиональных заболеваний (6269 (79,5%) у мужчин и 1616 (20,5%) у женщин), и значительную долю их составляют пылевые заболевания органов дыхания. Росту заболеваемости способствуют вредные и неблагоприятные факторы, присутствующие в рабочей зоне дыхания: пыль, аллергены, раздражающие и токсичные вещества в виде газов, дыма, паров.
Литература
1. Косарев В.В., Бабанов С.А. Профессиональные болезни. М.: ГЭОТАР–Медиа, 2010. 368 с.
2. Величковский Б.Т. Молекулярные и клеточные механизмы развития заболеваний органов дыхания пылевой этиологии // РГМУ. Актовая речь. М., 1997. 33 с.
3. Профессиональная патология. Национальное руководство // Под ред. Н.Ф. Измерова.
М.: ГЭОТАР–Медиа,2011.784 с.
4. Parkes W.R. Pneumoconiosis asosiated with coal and other carbonaceous materials // Parkers W.R., ed. Occupational Lung Disorders. 3rd ed. L.: Butterworths, 1994. P. 366–368.
5. Классификация пневмокониозов. Методические рекомендации. М., 1996.
6. Краснюк Е.П. Пылевые заболевания легких у рабочих промышленного производства Украины // Украiнський пульмонологiчный журнал. 1998. № 4. С. 13–16.
7. Guidelines for the use of the ILO international classification of the radiographs of pneumoconioses. Revised edition 2000. Intern. Lab. Office. Geneva. P. 43.
8. Басанец А.В. О классификации пневмокониозов: новая редакция международной классификации труда 2000 года // Украiнський пульмонологiчный журнал. 2003. № 4. C. 12–15.
9. Королюк И.П., Косарев В.В., Капишников А.В. Лучевая диагностика пылевых заболеваний легких. Самара: Офорт, 2004. С. 67–105.
10. Seaton A. Silicosis / Morgan W.K., Seaton A., eds. Occupational Lung Diseases, 3rd Ed. London, WB Saunders, 1995. P. 222–267.
11. Жестков А.В. Клинические и иммунологические проявления пылевых заболеваний легких: Автореф. дис. докт. мед. наук. Самара, 2000. 32 с.
12. Косов А.И. Клинические и иммунологические проявления хронической обструктивной болезни легких и пылевых заболеваний органов дыхания: Автореф. дис. докт. мед. наук. Самара, 2008. 40 с.
13. Silicosis and Silicate Diseases Committee. Diseases associated with exposure to silica and non fibrous silicate materials // Arch. Pathol. Lab. Med. 1988. 112. P. 673–720.
14. Jones R.N., Hughes J., Weill H. Asbestos exposure, asbestosis and asbestos attributable lung cancer // Thorax. 1996. 51 (Suppl. 2). Р. 9–15.
15. Begin R. Asbestos–related diseases // Occupational Lung Disorders. Eur. Resp. Monogr. Ed. by C.E. Mapp. Vol. 4. 1999. P.158–178.
16. Данилин А.В. Клинико–экспериментальное исследование пневмокониоза и пылевого бронхита, вызванных известняково–доломитовой пылью: Автореф. дис. канд. мед. наук.
Л., 1990. 24 с.
17. Полякова И.А. Пневмокониозы. В кн: Респираторная медицина. Руководство под ред. А.Г. Чучалина. Т. 2. М.: ГЭОТАР–Медиа, 2007. С. 335–351.
18. Косарев В.В. Пылевое легкое или пылевая болезнь легких // Гигиена труда и проф. заболевания. 1989. № 8. С. 34–36.
19. Бабанов С.А. Осадчий А.С., Васюков П.А., Аверина О.М., Устинова Т.В., Коренченко Н.В. Компьютерная томография как метод визуализации при пневмокониозе и хроническом пылевом бронхите: Материалы Всероссийской научно–практической конференции «Инновационные технологии в медицине труда». Новосибирск, 2011. С. 30–31.
20. Green F.H.Y. Coal workers’ pneumoconiosis and due to other carbonaceous dusts. // In: Churg A., Green F.H.Y, eds. Pathology of Occupational Lung Diease.2nd Edn. Baltimore, Williams and Wilkins Publishers. 1998. P. 126–209.
21. Вознесенский Н.К. Экзогенный фиброзирующий альвеолит от воздействия аэрозоля конденсата (дыма) оксида цинка // Вестник РАМН. 2004. № 3. С. 18–25.
22. Горблянский Ю.Ю. Клинико–функциональный диагноз на этапах формирования профессиональных заболеваний органов дыхания: Материалы 2–го Всерос. съезда профпатологов. Ростов–на–Дону, 2006. С. 140–142.
23. Гринштейн Ю.И. Клиническое значение цитологической характеристики воспаления бронхов при обструктивных болезнях легких) / Ю.И. Гринштейн, В.А. Шестовицкий, А.В. Кулигина–Максимова // Терапевт. архив. 2004. Т.76. № 3. С. 36–39.
24. Зинченко В.А. Профессиональная хроническая обструктивная болезнь легких (ХОБЛ) – пропущенное звено в классификации профессиональных заболеваний легких (критический обзор) / В.А. Зинченко, В.В. Разумов, Е.Б. Гуревич. Клинические аспекты профпатологии: сб. науч. тр. Томск, 2002. С. 15–18.
25. Пульмонология. Национальное руководство / Под ред. А.Г. Чучалина. М.: ГЭОТАР–Медиа, 2009. 960 с.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.

Диагностические критерии
Жалобы и анамнез: В анамнезе присутствует указание на длительную профессиональную деятельность, связанную с воздействием пыли в концентрациях, превышающих ПДК. Учитываются данные о перенесенных ранее заболеваниях, что должно быть отражено в выписке из амбулаторной карты, в которой приводятся также данные о ПМО.
Специфические проявления заболевания отсутствуют. В начальных стадиях пациенты жалобы могут не предъявлять. Возможны жалобы на боли в груди, одышку и кашель. Боли колющие, непостоянные, усиливаются при глубоком дыхании, кашле, охлаждении, локализуются преимущественно в межлопаточной и подлопаточной областях. Одышка вначале возникает лишь при значительном физическом напряжении, затем - при небольшой нагрузке и даже в покое. Развитие и прогрессирование дыхательной недостаточности определяются не столько стадией силикоза, сколько его осложнениями и их выраженностью. Кашель обычно сухой или со скудной вязкой мокротой. В дальнейшем, при присоединении инфекционного процесса, кашель может становиться более выраженным, а мокрота - более обильной и приобретает гнойный характер.
Физикальное обследование:
В начальных стадиях заболевания изменений может не быть. При развитии эмфиземы легких перкуторный звук имеет коробочный оттенок, нижние границы легких опущены, подвижность нижнего легочного края уменьшена, при аускультации легких может отмечаться удлинение выдоха и жесткий характер везикулярного дыхания или ослабление, при развитии хронического бронхита сухие свистящие хрипы во время обычного дыхания или форсированном выдохе. Тоны сердца нормальной звучности, приглушены, возможно тахикардия, акцент II тона над легочной артерии.
Образование фиброзных полей проявляется изменением стетоакустической симптоматики: участки коробочного перкуторного звука чередуются с участками его укорочения, над массивными очагами фиброза дыхание приобретает бронхиальный оттенок, жесткое дыхание соседствует с ослабленным («мозаичность» физикальной картины).
У части больных можно констатировать деформацию концевых фаланг пальцев рук и закругленность ногтей подобно «барабанным палочкам» и «часовым стеклам».
Инструментальные исследования:
· рентгенологическое исследование органов грудной клетки – выявление интерстициальные, узелковые, или узловые формы пневмокониотического процесса;
· спирография – умеренные или выраженные вентиляционные нарушения по смешанному типу (ЖЕЛ, ОФВ1, индекс Тиффно), умеренное или значительное нарушение бронхиальной проходимости, умеренное или выраженное нарушение равномерности вентиляции легких, среднее и парциальное время транзита умеренно или значительно выражено, проба с бронхолитическими препаратами отрицательная или выявляется умеренно выраженный бронхоспазм;
· электрокардиография – возможно гипертрофия правого желудочка, правого предсердия, неполная блокада правой ножки пучка Гиса, синусовая тахикардия;
· доплер-эхокардиография – гипертрофия и/или дилатация правого желудочка, повышение среднего давления в легочной артерии при допплерэхокардиографическом исследовании;
· КТ легких высокого разрешения – для выявления ранних признаков интерстициальных или узелковых изменений в легочной ткани, неклассическая рентгеновская картина пневмокониозов, наличие дополнительных патологических изменений, видоизменяющих картину пневмокониоза (кисты, буллы, врожденные пороки), появление солидных образований на фоне кониотческого фиброза подозрение на присоединение туберкулезного процесса, дифференциальная диагностика с другими, сходными по клинико-лабораторным данным заболеваниями легких, оценка степени увеличения внутригрудных лимфатических узлов, диагностика патологических изменений плевры.
Диагностический алгоритм для первичных пациентов (на уровне ПМСП):

Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии: см. амбулаторный уровень, дополнительные лабораторные исследования по показаниям, а также:
· бодиплетизмография - выявляет наличие обструктивной патологии, эмфиземы легких.
Диагностический алгоритм для первичных больных:


Перечень основных диагностических мероприятий:
· общий анализ мокроты;
· общий анализ крови (6 параметров);
· определение С-реактивного белка;
· сиаловая проба;
· ЭКГ;
· УЗИ сердца и сосудов (доплер-эхокардиография);
· рентгенография обзорная органов;
· исследование функции внешнего дыхания;
· коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, АЧТВ).
Перечень дополнительных диагностических мероприятий:
· газовый состав крови;
· определение билирубина;
· определение АЛТ;
· определение АСТ;
· тимоловая проба;
· определение общего белка;
· определение белковых фракций;
· анализ чувствительности микробов к антибиотикам;
· определение бета-липопротеидов;
· определение триглицеридов;
· определение холестерина;
· определение креатинина;
· бодиплетизмография;
· КТ высокого разрешения органов грудной клетки.

С 2005 по 2009 г. в Российской Федерации зарегистрировано 7885 новых случаев профессиональных заболеваний (6269 (79,5%) у мужчин и 1616 (20,5%) у женщин), и значительную долю их составляют пылевые заболевания органов дыхания. Росту заболеваемости способствуют вредные и неблагоприятные факторы, присутствующие в рабочей зоне дыхания: пыль, аллергены, раздражающие и токсичные вещества в виде газов, дыма, паров.
Литература
1. Косарев В.В., Бабанов С.А. Профессиональные болезни. М.: ГЭОТАР–Медиа, 2010. 368 с.
2. Величковский Б.Т. Молекулярные и клеточные механизмы развития заболеваний органов дыхания пылевой этиологии // РГМУ. Актовая речь. М., 1997. 33 с.
3. Профессиональная патология. Национальное руководство // Под ред. Н.Ф. Измерова.
М.: ГЭОТАР–Медиа,2011.784 с.
4. Parkes W.R. Pneumoconiosis asosiated with coal and other carbonaceous materials // Parkers W.R., ed. Occupational Lung Disorders. 3rd ed. L.: Butterworths, 1994. P. 366–368.
5. Классификация пневмокониозов. Методические рекомендации. М., 1996.
6. Краснюк Е.П. Пылевые заболевания легких у рабочих промышленного производства Украины // Украiнський пульмонологiчный журнал. 1998. № 4. С. 13–16.
7. Guidelines for the use of the ILO international classification of the radiographs of pneumoconioses. Revised edition 2000. Intern. Lab. Office. Geneva. P. 43.
8. Басанец А.В. О классификации пневмокониозов: новая редакция международной классификации труда 2000 года // Украiнський пульмонологiчный журнал. 2003. № 4. C. 12–15.
9. Королюк И.П., Косарев В.В., Капишников А.В. Лучевая диагностика пылевых заболеваний легких. Самара: Офорт, 2004. С. 67–105.
10. Seaton A. Silicosis / Morgan W.K., Seaton A., eds. Occupational Lung Diseases, 3rd Ed. London, WB Saunders, 1995. P. 222–267.
11. Жестков А.В. Клинические и иммунологические проявления пылевых заболеваний легких: Автореф. дис. докт. мед. наук. Самара, 2000. 32 с.
12. Косов А.И. Клинические и иммунологические проявления хронической обструктивной болезни легких и пылевых заболеваний органов дыхания: Автореф. дис. докт. мед. наук. Самара, 2008. 40 с.
13. Silicosis and Silicate Diseases Committee. Diseases associated with exposure to silica and non fibrous silicate materials // Arch. Pathol. Lab. Med. 1988. 112. P. 673–720.
14. Jones R.N., Hughes J., Weill H. Asbestos exposure, asbestosis and asbestos attributable lung cancer // Thorax. 1996. 51 (Suppl. 2). Р. 9–15.
15. Begin R. Asbestos–related diseases // Occupational Lung Disorders. Eur. Resp. Monogr. Ed. by C.E. Mapp. Vol. 4. 1999. P.158–178.
16. Данилин А.В. Клинико–экспериментальное исследование пневмокониоза и пылевого бронхита, вызванных известняково–доломитовой пылью: Автореф. дис. канд. мед. наук.
Л., 1990. 24 с.
17. Полякова И.А. Пневмокониозы. В кн: Респираторная медицина. Руководство под ред. А.Г. Чучалина. Т. 2. М.: ГЭОТАР–Медиа, 2007. С. 335–351.
18. Косарев В.В. Пылевое легкое или пылевая болезнь легких // Гигиена труда и проф. заболевания. 1989. № 8. С. 34–36.
19. Бабанов С.А. Осадчий А.С., Васюков П.А., Аверина О.М., Устинова Т.В., Коренченко Н.В. Компьютерная томография как метод визуализации при пневмокониозе и хроническом пылевом бронхите: Материалы Всероссийской научно–практической конференции «Инновационные технологии в медицине труда». Новосибирск, 2011. С. 30–31.
20. Green F.H.Y. Coal workers’ pneumoconiosis and due to other carbonaceous dusts. // In: Churg A., Green F.H.Y, eds. Pathology of Occupational Lung Diease.2nd Edn. Baltimore, Williams and Wilkins Publishers. 1998. P. 126–209.
21. Вознесенский Н.К. Экзогенный фиброзирующий альвеолит от воздействия аэрозоля конденсата (дыма) оксида цинка // Вестник РАМН. 2004. № 3. С. 18–25.
22. Горблянский Ю.Ю. Клинико–функциональный диагноз на этапах формирования профессиональных заболеваний органов дыхания: Материалы 2–го Всерос. съезда профпатологов. Ростов–на–Дону, 2006. С. 140–142.
23. Гринштейн Ю.И. Клиническое значение цитологической характеристики воспаления бронхов при обструктивных болезнях легких) / Ю.И. Гринштейн, В.А. Шестовицкий, А.В. Кулигина–Максимова // Терапевт. архив. 2004. Т.76. № 3. С. 36–39.
24. Зинченко В.А. Профессиональная хроническая обструктивная болезнь легких (ХОБЛ) – пропущенное звено в классификации профессиональных заболеваний легких (критический обзор) / В.А. Зинченко, В.В. Разумов, Е.Б. Гуревич. Клинические аспекты профпатологии: сб. науч. тр. Томск, 2002. С. 15–18.
25. Пульмонология. Национальное руководство / Под ред. А.Г. Чучалина. М.: ГЭОТАР–Медиа, 2009. 960 с.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.

Диагностические критерии
Жалобы и анамнез: В анамнезе присутствует указание на длительную профессиональную деятельность, связанную с воздействием пыли в концентрациях, превышающих ПДК. Учитываются данные о перенесенных ранее заболеваниях, что должно быть отражено в выписке из амбулаторной карты, в которой приводятся также данные о ПМО.
Специфические проявления заболевания отсутствуют. В начальных стадиях пациенты жалобы могут не предъявлять. Возможны жалобы на боли в груди, одышку и кашель. Боли колющие, непостоянные, усиливаются при глубоком дыхании, кашле, охлаждении, локализуются преимущественно в межлопаточной и подлопаточной областях. Одышка вначале возникает лишь при значительном физическом напряжении, затем - при небольшой нагрузке и даже в покое. Развитие и прогрессирование дыхательной недостаточности определяются не столько стадией силикоза, сколько его осложнениями и их выраженностью. Кашель обычно сухой или со скудной вязкой мокротой. В дальнейшем, при присоединении инфекционного процесса, кашель может становиться более выраженным, а мокрота - более обильной и приобретает гнойный характер.
Физикальное обследование:
В начальных стадиях заболевания изменений может не быть. При развитии эмфиземы легких перкуторный звук имеет коробочный оттенок, нижние границы легких опущены, подвижность нижнего легочного края уменьшена, при аускультации легких может отмечаться удлинение выдоха и жесткий характер везикулярного дыхания или ослабление, при развитии хронического бронхита сухие свистящие хрипы во время обычного дыхания или форсированном выдохе. Тоны сердца нормальной звучности, приглушены, возможно тахикардия, акцент II тона над легочной артерии.
Образование фиброзных полей проявляется изменением стетоакустической симптоматики: участки коробочного перкуторного звука чередуются с участками его укорочения, над массивными очагами фиброза дыхание приобретает бронхиальный оттенок, жесткое дыхание соседствует с ослабленным («мозаичность» физикальной картины).
У части больных можно констатировать деформацию концевых фаланг пальцев рук и закругленность ногтей подобно «барабанным палочкам» и «часовым стеклам».
Инструментальные исследования:
· рентгенологическое исследование органов грудной клетки – выявление интерстициальные, узелковые, или узловые формы пневмокониотического процесса;
· спирография – умеренные или выраженные вентиляционные нарушения по смешанному типу (ЖЕЛ, ОФВ1, индекс Тиффно), умеренное или значительное нарушение бронхиальной проходимости, умеренное или выраженное нарушение равномерности вентиляции легких, среднее и парциальное время транзита умеренно или значительно выражено, проба с бронхолитическими препаратами отрицательная или выявляется умеренно выраженный бронхоспазм;
· электрокардиография – возможно гипертрофия правого желудочка, правого предсердия, неполная блокада правой ножки пучка Гиса, синусовая тахикардия;
· доплер-эхокардиография – гипертрофия и/или дилатация правого желудочка, повышение среднего давления в легочной артерии при допплерэхокардиографическом исследовании;
· КТ легких высокого разрешения – для выявления ранних признаков интерстициальных или узелковых изменений в легочной ткани, неклассическая рентгеновская картина пневмокониозов, наличие дополнительных патологических изменений, видоизменяющих картину пневмокониоза (кисты, буллы, врожденные пороки), появление солидных образований на фоне кониотческого фиброза подозрение на присоединение туберкулезного процесса, дифференциальная диагностика с другими, сходными по клинико-лабораторным данным заболеваниями легких, оценка степени увеличения внутригрудных лимфатических узлов, диагностика патологических изменений плевры.
Диагностический алгоритм для первичных пациентов (на уровне ПМСП):

Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии: см. амбулаторный уровень, дополнительные лабораторные исследования по показаниям, а также:
· бодиплетизмография - выявляет наличие обструктивной патологии, эмфиземы легких.
Диагностический алгоритм для первичных больных:


Перечень основных диагностических мероприятий:
· общий анализ мокроты;
· общий анализ крови (6 параметров);
· определение С-реактивного белка;
· сиаловая проба;
· ЭКГ;
· УЗИ сердца и сосудов (доплер-эхокардиография);
· рентгенография обзорная органов;
· исследование функции внешнего дыхания;
· коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, АЧТВ).
Перечень дополнительных диагностических мероприятий:
· газовый состав крови;
· определение билирубина;
· определение АЛТ;
· определение АСТ;
· тимоловая проба;
· определение общего белка;
· определение белковых фракций;
· анализ чувствительности микробов к антибиотикам;
· определение бета-липопротеидов;
· определение триглицеридов;
· определение холестерина;
· определение креатинина;
· бодиплетизмография;
· КТ высокого разрешения органов грудной клетки.
Читайте также:

